Сахарный диабет – болезнь, при которой уровень глюкозы в сыворотке крови, также называемый уровнем сахара, очень высок. Сахарный диабет у беременных женщин выделен в отдельный тип этой болезни. Она омрачает жизнь людям обоих полов, но особенно опасной является для женщин во время беременности. При этом страдает и мать, и ребенок.
Группа риска
Независимо от того есть ли при беременности признаки данного вида диабета или нет, женщины должны понимать, чем он им грозит и вовремя сдать анализы на содержание сахара в крови. В таком случае болезнь можно будет избежать, но для этого нужно выяснить, находится ли девушка в группе риска:
- Лишний вес;
- После 16-20 лет женщина начала обрастать лишними килограммами без особых причин;
- Решение рожать после 30 лет;
- Наследственная предрасположенность;
- Во время первой беременности был диагностирован ГСД или на прошлых родах ребенок был рожден с весом более 4 кг;
- Метаболическая дисфункция яичников (поликистоз).
Как протекает беременность с ГСД?
Будущие мамы с ГСД и СД 1 и 2 типов значительно чаще здоровых беременных женщин страдают поздним токсикозом, который может проявляться в виде водянки, преэклампсии и нефропатии. Женщины с такими диагнозами нередко подвержены инфекциям мочевыводящих путей, у них наблюдаются самопроизвольные аборты и преждевременные роды.
Основной формой позднего токсикоза беременных являются отёки (водянка). Вначале водянка поражает ноги, после этого отекают ткани брюшной стенки и наружных половых органов. Далее отёки охватывают туловище, лицо и всю площадь тела. Если в третьем триместре беременности ваш вес стал стремительно увеличиваться, это объективный признак водянки. При этом визуально отёки могут быть незаметны. Помните, что в третьем триместре беременности ваш вес за неделю не должен увеличиваться более чем на 350 г.
У вас снизилась частота дневных мочеиспусканий и увеличилось количество ночных? Тесно в привычной обуви? Когда носите кольцо, оно как бы «врезается» в палец? При надавливании на голень спереди какое-то время там не исчезает ямка? — Будьте внимательны, всё это ранние признаки водянки. При этих симптомах вы можете вполне сносно себя чувствовать, иметь нормальное артериальное давление (АД), хороший анализ мочи, однако у 20-25% беременных женщин после водянки наступает нефропатия. Проявляется нефропатия повышенным артериальным давлением, содержанием белка в моче, и, конечно же, всё теми же отёками.
Потеря белка по степени бывает различной, длительная его потеря приводит к нехватке этого ценного вещества в крови, при этом отёчность тканей усиливается. Если заболевание прогрессирует, потеря белка и водянка увеличиваются. Дальше повышается артериальное давление. Количество вырабатываемой организмом мочи в течение суток сводится к минимуму. Такое состояние при беременности опасно как для жизни женщины, так и для вынашиваемого плода, поэтому обычно врачи принимают решение о досрочных родах.
Случается, что следующей стадией после нефропатии становится преэклампсия. Преэклампсия возникает при нарушении кровообращения в мозге, такое нарушение часто приводит к водянке головного мозга. При этом повышается внутричерепное давление и наблюдаются нарушения функций нервной системы. У вас постоянно и достаточно сильно болит голова? Проявляются нарушения зрения, а перед глазами «мелькают мушки», «стоит туман»? Теряете зрение на непродолжительное время? Испытываете боли в подложечной области? Иногда вас тошнит или открывается рвота? Постоянное сонное состояние? Вас преследует чувство эйфории, или присутствует какая-то заторможенность? Всё перечисленное – признаки преэклампсии. Этому заболеванию обычно предшествует нефропатия, однако иногда преэклампсия возникает и на благополучном фоне. Данное заболевание – прямая угроза для жизни женщины, поэтому беременность прерывают в срочном порядке.
Пиелонефрит или воспаление почечных лоханок – одно из частых осложнений у беременных с ГСД. Во время беременности защитные силы организма женщины снижены, а повышенный уровень сахара в крови создаёт необходимые условия для процветания инфекции в мочевыводящих путях. Следствием пиелонефрита может быть возникновение токсикоза в третьем триместре беременности, а также досрочная отслойка плаценты.
Своевременно и тщательно обследуйтесь, чтобы избежать либо выявить вышеперечисленные осложнения. Врач должен вовремя направить вас сдавать нужные анализы, далее правильно разъяснить вам их результаты. Запомните, вы должны постоянно контролировать уровень сахара в крови, свой вес и артериальное давление. Придерживайтесь рекомендаций вашего врача, и вам удастся избежать всех возможных осложнений.
Типы диабета
В зависимости от причины, различают 3 типа диабета. Для каждого существуют свои особенности течения болезни и методы лечения.
- Диабет 1 типа называют инсулинозависимым.
Это аутоиммунное заболевание, связанное с поражением бета-клеток поджелудочной железы или их отсутствием. Оно может диагностироваться в детском возрасте и часто носит наследственный характер. Основной метод лечения — инъекции инсулина под постоянным контролем уровня глюкозы крови.
- Диабет 2 типа (инсулиннезависимый)
Развивается в результате ожирения, хронических заболеваний печени или почек, сосудистой системы. Его лечение базируется на лекарственных препаратах, прежде всего нормализующих обменные процессы и работу печени. В большинстве случаев за основу берется метформин или его сочетания с другими сахароснижающими препаратами (при недостатке терапии метформином).
- Диабет беременных (гестационный диабет).
Это особая форма диабета, проявляющаяся после 25 недели беременности у будущих матерей, ранее не страдающих диабетом 1 или 2 типа. Гестационный диабет связан с реакцией организма на растущий плод, увеличением нагрузки на печень и почки матери.
Подобное состояние диагностируется у 15-18% женщин и обычно исчезает после родов. Во время беременности медикаментозного лечения не требуется. Но рекомендуется диета, дополнительный контроль мочи и крови, наблюдение за прибавкой в весе.
Особенности планирования беременности при сахарном диабете
За несколько месяцев до предполагаемой беременности женщина должна ежедневно контролировать уровень сахара в крови. Необходимо с помощью диеты и лекарств довести его до нормального уровня и не допускать повышения.
В сроке до 12 недель врачебная комиссия решает, можно ли сохранять беременность, ближе к дате родов она же определяет дату и вид родоразрешения.
Успех в лечении диабета зависит от раннего его обнаружения. Даже легкие формы диабета требуют инсулинолечения. Должны проводиться своевременные определение и лечение вызываемых диабетом осложнений.
После родов необходимо выходить новорожденного и наблюдать за ним и матерью еще в течение долгого времени.
Хотите узнать, как без теста определить беременность? Читайте в этой статье.
Разрез промежности при родах: для чего его делают? Узнаем здесь.
Если беспокоят слабость и головокружение при беременности: -beremennost/ ознакомьтесь с этой статьей.
к оглавлению ↑
После родов
Став матерью, женщина, страдавшая в период беременности гестационным диабетом, продолжает наблюдать за уровнем сахара, частотой мочеиспусканий и жаждой, пока симптомы болезни не исчезнут. Обычно врачи назначают проверку через 6 и 12 недель после родов. К этому времени у многих уровень сахара нормализуется, но у 5-10% женщин этого не происходит. Необходимо обратиться за помощью к врачу, иначе неизлеченное временное расстройство перерастет в постоянную сахарную болезнь.
Даже если уровень глюкозы в крови стал нормальным, угроза заболевания диабетом 2 типа остается. Таким женщинам рекомендуется еще 3 года проверяться, нет ли избытка глюкозы в крови.
Лечение гестационного диабета сохранит здоровье матери и ребенку.
Опасность ГСД для плода
Чем грозит гистозный диабет развивающемуся плоду? Поскольку эта патология, не несет прямой опасности для жизни будущей мамы, а может быть опасной лишь для малыша, то лечение направляется на профилактику перинатальных осложнений, а также осложнений при родах.
Последствия для ребенка, при диабете беременных, выражаются в негативном воздействии его на микроциркуляцию крови в тканях беременной. Все сложные процессы, вызванные нарушением микроциркуляции, в конечном счете, приводят к гипоксическому воздействию на плод.
Также, нельзя назвать безобидным поступление к малышу большого количества глюкозы. Ведь инсулин, выработанный матерью, не может проникнуть через плацентарный барьер, а поджелудочная железа малыша еще не в состоянии производить необходимое количество гормона.
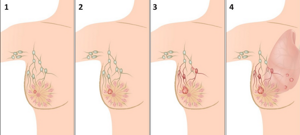
В результате влияния сахарного диабета, нарушаются метаболические процессы у плода, и он начинает набирать массу за счет разрастания жировой ткани. Далее, у малыша происходят следующие изменения:
- замечается увеличение плечевого пояса;
- значительно увеличивается живот;
- увеличивается в размерах печень и сердце;
Все эти изменения проходят на фоне того, что голова и конечности остаются прежних (нормальных) размеров. Все это может повлиять на развитие ситуации в дальнейшем, и вызвать следующие последствия:
- из-за увеличения плечевого пояса плода, затрудняется прохождение его при родах через родовые пути;
- во время родов возможны травмы малыша и органов матери;
- могут начаться преждевременные роды, по причине большой массы плода, который еще не вполне развился;
- в легких малыша находящегося в утробе матери, снижается выработка сурфактанта, не дающего им склеиваться. В результате, после родов у малыша могут появиться проблемы с дыханием. В таком случае ребенка спасают с помощью аппарата искусственного дыхания, а затем помещают в специальный инкубатор (кувез), где он будет находиться некоторое время под пристальным присмотром врачей.
Также, нельзя не упомянуть еще о последствиях, чем опасен гестационный сахарный диабет: дети, родившиеся от матери с ГСД могут иметь врожденные пороки органов, а у некоторых во взрослом возрасте может развиться диабет второй степени.
Плацента, также имеет свойство увеличиваться при ГСД, начинает недостаточно выполнять свои функции, может становиться отечной. Как результат – плод не получает нужное количество кислорода, наступает гипоксия. Именно, в конце беременности (третий триместр) существует опасность гибели плода.
Лечение ГСД
Терапия гестационного диабета проводится амбулаторно, по индивидуальной схеме в каждом отдельном случае. Сахароснижающие таблетированные препараты, которые применяются в лечении диабета 2 типа, при ГСД не используются из-за возможного тератогенного (вредного для плода) воздействия. При тяжелом течении болезни пациентка получает курсовую инсулинотерапию, в остальных случаях лечение сводится к коррекции пищевого поведения и физических нагрузок.
Общие клинические рекомендации при ГСД
Основные правила лечения, которые должна соблюдать беременная с гестационным диабетом включают:
- строгое соблюдение диабетической диеты;
- перманентный контроль над показателями глюкозы (для этого необходимо приобрести портативный глюкометр);
- отказ от биологически активных добавок и заменителей сахара;
- регулярные физические нагрузки (интенсивность тренировок следует согласовать с врачом).
Улучшить состояние поможет систематическое пребывание и гимнастика на свежем воздухе
Инсулинотерапия
Видео: Гестационный диабет. Что делать при гестационном сахарном диабете, если сахар натощак 5,7?
Видео: Диета при диабете беременных. Как питаться при гестационном сахарном диабете. Шишкова Ю.А.
Сахарный диабет у беременных лечится с помощью инсулинов короткого и ультракороткого действия. Пролонгированные медикаменты не применяются. Показанием для назначения инсулиновых инъекций является стойкая гипергликемия, не поддающаяся коррекции с помощью диеты. Дозировка и кратность применения инсулина определяется в индивидуальном порядке. Чтобы освоить азы самоконтроля сахара в крови, научиться делать самостоятельные инъекции, правильно питаться, женщине рекомендуется посещать занятия «Школы диабета».
Диетотерапия
Правильное питание является фундаментом успешного лечения гестационного диабета. При скорректированном рационе сахарные показатели возвращают в нормативные рамки в течение 3-4 недель. Организация питания базируется на соблюдении следующих условий:
- устранить из меню простые углеводы, которые в изобилии содержаться в сладких напитках, кондитерских изделиях, некоторых сортах фруктов;
- обогатить ежедневный рацион продуктами, содержащими клетчатку (овощи, бобовые и зерновые культуры);
- заменить половину животных жиров растительными маслами (кукурузным, оливковым, льняным);
- увеличить количество белка в меню (нежирное мясо, грибы, орехи, морепродукты, рыба всех сортов).
Полный переход на белковую диету запрещается. Питание в перинатальный период должно быть сбалансированным в отношении нутриентов (жиров, углеводов и белков). Следует лимитировать употребление соли и соленых продуктов, контролировать калораж блюд (суточная норма калорий не должна выходить за рамки 40 ккал на 1 кг массы тела), соблюдать питьевой режим (не менее 1,5-2 л воды ежесуточно), и режим приема пищи (5-6 раз в день с интервальным промежутком 3-3,5 часа). Необходимо ликвидировать из рациона блюда, приготовленные кулинарным способом жарки (только тушеная, запеченная в фольге, приготовленная на пару и вареная пища), следить за гликемическим индексом (ГИ) употребляемых продуктов (безопасный ГИ составляет от 0 до 30 единиц, допустимые к ограниченному употреблению продукты проиндексированы от 30 до 70), выпечку и десерты готовить самостоятельно, используя специальные рецепты для диабетиков, регулировать объем принимаемой пищи (переедание не допустимо). Справка! Гликемический индекс – величина, определяющая скорость расщепления, пищи, образования молекул глюкозы, и резорбции (всасывания) их в системный кровоток. Высокий индекс означает форсированное всасывание и повышение сахарных показателей в крови. В качестве основы для разработки ежедневного меню можно использовать медицинскую диету «Стол №9». Краткий список продуктов, которые нельзя есть при сахарном диабете:
- консервация: тушенка, паштеты, рыбные пресервы и консервы, джемы, фрукты в сиропе;
- мясо и птица: свинина, утка, гусь;
- крупы: манка, саго, рис (белый);
- вареная и копченая колбаса и колбасные изделия;
- фрукты: папайя, финики, карамболь, ананасы, виноград;
- молочная продукция: глазированные сырки, сладкая творожная масса, сгущенное молоко, топленое масло;
- жирные майонезные соусы, кетчупы;
- блюда фаст-фуда;
- снеки, поп-корн, сухарики, сдобренные ароматизаторами;
- готовый чай в бутылках, соки в пакетах, стики (3 в 1 кофе), сладкая газированная вода и лимонады;
- мучное: макароны (кроме сорта дурум), белая булка.
Категорически исключаются мороженое, пирожное, шоколад и т. д. В качестве компенсации допускаются диабетические сладости, представленные в специализированном отделе магазина или аптеки. Картофель разрешается раз в неделю вареный «в мундире». Придерживаться правильного рациона необходимо и после возвращения уровня сахара к нормальным значениям. Диета является не только способом лечения заболевания, но и средством профилактики ГСД у женщин из категории риска.
Краткая таблица продуктов (распределение по категориям ГИ)
Принципы лечения
При первых признаках сахарного диабета беременную необходимо срочно госпитализировать для предупреждения развития осложнений.
Для снижения нагрузки на поджелудочную железу беременной рекомендуется придерживаться специального диетического питания
Основными методами лечения гестационного диабета являются:
- Инсулинотерапия направлена на снижение уровня глюкозы до нормальных показателей.
- Рациональное питание с ограничением количества сладких, жирных блюд и уменьшенным потреблением жидкости.
- Умеренная физическая активность поможет восстановить обменные процессы и увеличить продукцию инсулина.
В период беременности женщине особенно важно следить за состоянием своего здоровья, поэтому при первых признаках повышенного уровня сахара в крови необходимо проконсультироваться со специалистом.
ДИАГНОСТИКА САХАРНОГО ДИАБЕТА ВО ВРЕМЯ БЕРЕМЕННОСТИ
Необходимо учитывать давность заболевания, степень его компенсации на момент наступления беременности, наличие сосудистых осложнений сахарного диабета (СД). Следует подробно собрать семейный анамнез, особенности становления менструальной функции, наличие инфекционно-воспалительных заболеваний (особенно хронического пиелонефрита).
Физикальное исследование
Физикальное исследование беременной включает определение типа телосложения, наличия симптомов гиперандрогении, измерение окружности живота, высоты стояния дна матки, размеров таза, роста и массы тела женщины. Измерение массы тела имеет особое значение для беременных с сахарным диабетом (СД). При первой явке беременной в женскую консультацию, исходя из первоначальной массы тела, составляют индивидуальную кривую ежедневной предельно допустимой прибавки веса. Если масса тела беременной в течение трёх недель и более превышает уровень личных предельных показателей (соответствующих 32-перцентильному уровню), риск для жизни плода и новорождённого возрастает в 10 раз.
Лабораторные исследования
Для оценки состояния беременной, страдающей сахарным диабетом (СД), выполняют следующие лабораторныеисследования:● общий анализ крови;● общий анализ мочи;● биохимический анализ крови (общий белок, альбумин, мочевина, креатинин, остаточный азот, глюкоза, электролиты, билирубин прямой и непрямой, аланинаминотрансфераза, аспартатаминотрансфераза, щелочная фосфотаза);● содержание общих липидов и холестерина в крови;● коагулограмма;● гемостазиограмма;● посев мочи;● анализ мочи по Нечипоренко;● анализ мочи по Зимницкому;● проба Реберга;● гормональный профиль фетоплацентарного комплекса (плацентарный лактоген, прогестерон, эстриол, кортизол) и α-фетопротеин;● гликемический профиль;● глюкозурический профиль с определением ацетона в каждой порции;● анализ суточной мочи на белок.
Инструментальные исследования
Для оценки состояния беременной, страдающей сахарным диабетом (СД), выполняют следующие инструментальные исследования:● суточный мониторинг артериального давления (АД);● ультразвуковое исследование (УЗИ) плода с применением допплерометрии сосудов пуповины и плаценты со II триместра беременности, трёхмерная энергетическая допплерометрия;● кардиомониторное наблюдение состояния плода.
Дифференциальная диагностика сахарного диабета при беременности
Дифференциальную диагностику гестоза с диабетической нефропатией, хроническим гломерулонефритом, обострением хронического или гестационным пиелонефритом, гипертонической болезнью проводят на основании прегестационного анамнеза, времени развития гестоза.
Примеры формулировки диагноза
Беременность 32 недель. Водянка беременных. Сахарный диабет 1 типа средней тяжести в фазе диабетическая ретинопатия OU. Диабетическая нефропатия в стадии полинейропатия, сенсомоторная форма. Анемия I 35 недель. Сочетанный гестоз средней тяжести на фоне сахарного диабета 1 типа тяжёлой формы вфазе субкомпенсации. Фетоплацентарная недостаточность. Синдром задержки развития плода I степени. диабетическая ретинопатия OU (состояние после лазерфотокоагуляции OU в 1999–2000 гг.).Диабетическая нефропатия в стадии протеинурии с сохранной азотвыделительной функцией почек. Артериальнаягипертензия. Дистальная полинейропатия, сенсомоторная форма. Анемия II степени.
Лечение гестационного диабета
Терапия этой формы заболевания требует обязательной коррекции рациона питания, адекватной физической нагрузки и инсулинотерапии. При любом методе необходимо проводить самоконтроль уровня сахара при помощи глюкометра.
Диетотерапия
Коррекция показателей сахара исключительно этим методом разрешена только при постпрандиальной гипергликемии (той, что возникает после поступления пищи в организм), а также при компенсированной форме патологии, когда уровень глюкозы не превышает 7 ммоль/л.
Коррекция рациона питания – основа лечения гестационного диабета
Особенности диеты беременных заключаются в следующем:
- углеводов должно быть в рационе не более 40%;
- моно- и полисахариды должны быть равномерно разделены на все приемы пищи (3 основных + несколько перекусов);
- позволено повысить количество углеводов до 60%, но при условии потребления продуктов исключительно с низкими цифрами гликемического индекса;
- калораж на сутки рассчитывает эндокринолог или диетолог, учитывая пропорции тела женщины, вес и рост.
Примерное меню беременной с установленным гестационный диабетом:
- Завтрак – овсянка на воде, яблоко, чай с молоком, кусочек хлеба из муки грубого помола со сливочным маслом.
- Перекус – творог, кефир.
- Обед – овощной суп, гречневая каша, кусочек вареного куриного или говяжьего мяса, отвар шиповника.
- Перекус – чай с молоком.
- Ужин – тушеная рыба с овощами, морковные котлеты на пару, чай.
- Перекус – кефир.
Физическая активность
Ученые доказали, что нормальная физическая активность благотворно влияет на чувствительность клеток и тканей организма к инсулину. Также доказано, что беременные с ожирением, которые имеют гестационный сахарный диабет, соблюдают диету и поддерживают необходимую физическую активность, нуждаются в инсулинотерапии в несколько раз меньше остальных.
| Рекомендовано | Необходимо отказаться |
| Ходьба, танцы, плаванье, легкий бег. Активность должна иметь средний или легкий уровень, продолжаться не более получаса в день. | Ходьба на лыжах, бег на коньках, баскетбол, футбол, катание на лошадях, плаванье под водой. |
Инсулинотерапия
Переход на этот метод лечения необходим в случае отсутствия изменений на фоне коррекции рациона питания (больше 2-х недель), при обнаружении признаков макросомии плода на ультразвуковом обследовании, если заболевание выявлено на 32-й неделе и позже.
Постпрандиальная гипергликемия требует назначения инсулина короткого действия, если высокие показатели сахара наблюдаться натощак, показано использование инсулина продолжительного действия. Смешанная гипергликемия требует комбинированной схемы лечения.