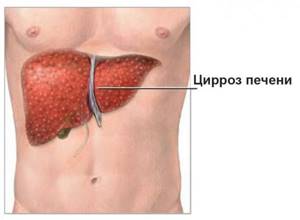
Стеатогепатоз – что это такое? Это довольно распространенная патология, которая сопровождается накапливанием жиров в тканях печени. В дальнейшем скапливание приводит к развитию ожирения печени.
Причины заболевания
Выявлено множество причин развития гепатоза внешнего и внутреннего характера:
- злоупотребление алкоголем;
- ожирение;
- заболевания эндокринной системы (сахарный диабет, акромегалия, тиреотоксикоз, микседема, синдром Кушинга);
- интоксикация фосфорорганическими веществами;
- белковый и витаминный дефицит;
- заболевания пищеварительной системы (колит, язвы, панкреатит);
- воздействие некоторых медикаментов (антибиотики);
- токсическое отравление грибами и растениями.
Алкогольный гепатоз занимает второе место среди заболеваний печени после вирусного гепатита.
Наследственная форма недуга связана с нарушением обменных процессов в печени – желчных кислот и билирубина. Чаще всего встречается синдром Жильбера.
Стресс, алкоголь, прием стероидов и некоторых антибиотиков, тяжелые инфекции, сильная физическая нагрузка, операции, травмы, голодание и диета вызывают кризы.
Диагностика жирового гепатоза
Из-за того, что клиническая картина гепатоза не является специфичной, поставить точный диагноз может только гастроентеролог после проведения ряда анализов.
Итак, диагностика гепатоза начинается со сдачи биохимического анализа крови. При наличии болезни анализ покажет повышенное количество содержания белков (АСТ и АЛТ), которые задействованы в обменных процессах. Их определенное количество говорит о развитии воспалительных процессов и разрушении клеток печени. При этом соотношение белков не должно превышать единицу. Биохимия крови при гепатозе определяет увеличенное количество глюкозы и холестерина в крови.
Все главне методы диагностики гепатоза направлены на то, чтобы исключить наличие других болезней печени. Поэтому наряду с биохимией крови доктор назначит исследования крови на определение антител к:
- вирусным гепатитам;
- цитомегаловирусу;
- краснухе;
- вирусу Эпштейна-Барра.
Определяется уровень гормонов щитовидки, потому что именно гипотериоз может спровоцировать развитие жирового гепатоза.
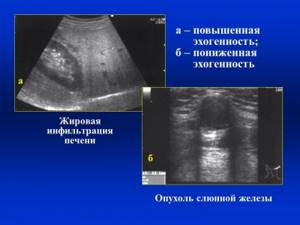
После проведения лабораторных анализов пациент направляется на ультразвуковое исследование. Если поражение печени уже не находится на начальной стадии а изменения потерпело около 2/3 ткани органа, то это будет замечено в процессе проведения УЗИ. В других случаях определить жировой гепатоз печени на УЗИ брюшной полости будет невозможно.
Процедура покажет увеличение размеров органа с определением неоднородной поверхности, только в запущенных случаях. Похожее уплотнение может вызывать поликистоз печени, который развивается из-за наличия паразитов в органе. Но так как такой диагноз медицина не принимает, то и в этом случае диагностируют жировой гепатоз.
А вот на МРТ снимках наличие воспалительных процессов определить тяжело, поэтому при наличии сомнений после проведения целого ряда анализов врачи направляют пациента на биопсию. Зато именно МРТ диагностика дает возможность увидеть изменения паренхемы, если они есть.
Самым точными и информативным методом диагностики гепатоза является именно пункционная биопсия печени. При морфологическом исследовании биоптата можно определить 100% признаки жирового гепатоза, включая жировую дистрофию органа, фиброз, стеатонекроз и внутридольковое воспаление печени.
Важно! Любая программа диагностики жирового гепатоза должна включать в себя методы оценки наличия сопутствующих болезней, которые негативно влияют на печень пациента провоцируя ее повреждение.
Чтобы оценить детоксикационную функцию печени врач может попросить пройти С13-метацетиновый дыхательный тест. По его результатам медики могут определить количество гепатоцитов, которые хорошо функционируют.
Детальнее узнать о симптомах, диагностике и лечении гепатоза можно из отдельных материалов:
- Симптомы гепатоза;
- Диагностика гепатоза;
- Лечение жирового гепатоза.
Висцероптоз симптомы лечение
- Болезненные менструации
- Боль в животе
- Вздутие живота
- Головокружение
- Дискомфорт во время мочеиспускания
- Запор
- Нарушение работы желудочно кишечного тракта
- Понос
- Тошнота
- Тяжесть в желудке
- Учащенное сердцебиение
Висцероптоз — системное заболевание органов пищеварения, для которого характерно смещение внутренних органов книзу по сравнению с нормальным положением. В аномальном смещении могут участвовать желудок, кишечник, почки, печень. Результатом становится изменение пассажа, удлинение органов с нарушением их фиксации. Второе наименование заболевания — спланхноптоз.
Заболевание встречается достаточно часто у лиц, которые страдают ожирением или резко похудели, может развиваться часто после второй беременности.
Диагностируется после ультразвукового и рентгенологического исследования органов брюшной полости. После комплексного исследования назначаются терапевтические мероприятия, которые заключаются в ношении бандажа и выполнении специальных упражнений для восстановления мышечной функции. В тяжелых случаях проводится хирургическое вмешательство. Прогноз лечения положительный.
Этиология
Патология возникает из-за ослабления мышечного тонуса и связок, которые выполняют функцию удержания внутренних органов в нормальном состоянии и на положенном месте. Ослабление имеет разную природу возникновения: заболевание может быть врожденным, приобретенным и конституционным.
Снижение мышечного тонуса брюшной полости и тазового дна происходит по разным причинам:
- резкое похудение;
- тяжелый физический труд;
- силовые виды спорта;
- после рождения второго, третьего ребенка у женщины может возникать ослабление мышечного тонуса;
- при астеническом телосложении со слабой мускулатурой.
Немаловажно формирование внутренних органов в утробе матери: при сбоях может возникать аномальное расположение тех или иных внутренних органов.
Патологический процесс — серьезное отклонение в расположении внутренних органов, которое может вызывать заболевания желудка и стать причиной непроходимости кишечника.
Классификация
Спланхноптоз имеет достаточное большое количество разновидностей, может классифицироваться по количеству вовлеченных органов, по происхождению или по физиологическим особенностям.
По этиологическим признакам различают:
- конституционный висцероптоз — отмечается у лиц астенического телосложения из-за врожденной слабости мышц;
- приобретенный висцероптоз — наблюдается при ослаблении или растяжении мышц брюшины по причине хирургических процедур, после тяжелых заболеваний.
Заболевание может быть общим или частным. К частной форме относят:
- гастроптоз — страдают органы желудка, смещаются со своего физиологического расположения;
- гепатоптоз — отмечается при смещении печени, встречается редко, приводит к нарушению кровообращения и поступлению желчи в кишечник;
- спленоптоз — смещается селезенка, увеличивается в размерах, могут происходить сбои в функционировании;
- колоноптоз — диагностируется при опущенном толстом кишечнике, что приводит к острой кишечной непроходимости.
По клиническому течению спланхноптоз может быть:
По стадии компенсации:
- компенсированная;
- субкомпенсированная;
- декомпенсированная.
При первых аномальных обвисаниях живота нужно принять меры по устранению отклонения и обратиться к специалисту за помощью. Врач назначит диагностические мероприятия по установлению диагноза и способ предотвращения патологии.
Симптоматика
Симптоматические проявления при висцероптозе будут зависеть от стадии течения заболевания и от того, какие органы подверглись смещению.
Основные симптомы следующие:
- вздутие живота из-за скопления газов;
- болезненные ощущения;
- чувство тяжести в желудке;
- сильные запоры или диарея;
- нарушение функционирования опущенного органа.
Первичный симптом — сильные боли в области малого таза ила живота. Параллельно с болью могут возникать тошнота, головокружения, учащенное сердцебиение, у женщин наблюдаются болезненные месячные, у мужчин — неприятные ощущения при мочеиспускании.
У пациентов женского пола отклонение может быть сочетанием митрального стеноза с хлорозом и спланхноптозом. Часто диагностируется при ожирении, но может быть и врожденной аномалией или появиться от чрезмерной физической нагрузки.
Диагностика
Диагностика состоит из стандартного набора процедур — врач изучает историю болезни, выслушивает жалобы и направляет пациента на дополнительные исследования, чтобы выяснить точную картину внутренних изменений.
При подозрении на висцероптоз проводятся:
- пальпаторное ощупывание и определение местоположения органов;
- рентгенологическое исследование органов брюшины;
- ультразвуковая диагностика.
При смещении толстой кишки исследования выполняют после клизмы в положении стоя с контрастным веществом.
Диагностика
Диагностика состоит из стандартного набора процедур — врач изучает историю болезни, выслушивает жалобы и направляет пациента на дополнительные исследования, чтобы выяснить точную картину внутренних изменений.
При подозрении на висцероптоз проводятся:
- пальпаторное ощупывание и определение местоположения органов;
- рентгенологическое исследование органов брюшины;
- ультразвуковая диагностика.
При смещении толстой кишки исследования выполняют после клизмы в положении стоя с контрастным веществом.
Висцероптоз на рентгене
Симптомы
Симптоматические проявления при висцероптозе будут зависеть от стадии течения заболевания и от того, какие органы подверглись смещению.
Основные симптомы следующие:
- вздутие живота из-за скопления газов;
- болезненные ощущения;
- чувство тяжести в желудке;
- сильные запоры или диарея;
- нарушение функционирования опущенного органа.
Первичный симптом — сильные боли в области малого таза ила живота. Параллельно с болью могут возникать тошнота, головокружения, учащенное сердцебиение, у женщин наблюдаются болезненные месячные, у мужчин — неприятные ощущения при мочеиспускании.
У пациентов женского пола отклонение может быть сочетанием митрального стеноза с хлорозом и спланхноптозом. Часто диагностируется при ожирении, но может быть и врожденной аномалией или появиться от чрезмерной физической нагрузки.
Лечение
Терапия назначается в каждом случае индивидуально. Комплексный подход позволяет устранить симптоматику и наладить работу пораженных органов и систем. Лечение включает такие методики:
- прием медикаментов;
- соблюдение диеты;
- использование народных средств.
На протяжении всего срока лечения пациент периодически посещает гепатолога. Это позволяет контролировать динамику и при необходимости проводить корректировку лечения.
Медикаментозная терапия
Одним из основных способов лечения неалкогольного стеатогепатоза является прием медикаментов. Для этого используют:
- гепатопротекторы – улучшают регенеративные процессы в поврежденных тканях и повышают защиту от внешних негативных факторов;
- антиоксиданты – незаменимые препараты в условиях нарушения работы печени, так как они способствуют выведению токсинов из организма;
- инсулиносенситайзеры – способствуют клеткам органа воспринимать инсулин, что снижает риск возникновения сахарного диабета.
Все препараты назначает врач, опираясь на результаты проведенного обследования и наличие сопутствующих заболеваний. Не рекомендовано заниматься самолечением. Это приведет к осложнениям, избавиться от которых сложно.
Правильное питание
Лечение стеатогепатоза печени начинается со смены стиля жизни и привычек. Важно вести активный образ жизни и соблюдать диету. Такие шаги позволят избавиться от излишнего веса и снизить нагрузку на пораженный орган. Также употребление некоторых продуктов повышает эффективность терапии.
При стеатогепатозе больному назначается диета №5, в основе которой лежит снижение количества потребляемых жиров. В результате риск поражения печени жировыми клетками снижается, а выздоровление ускоряется.
Пациент питается часто небольшими порциями. В день количество приемов составляет 4-6 раз. Предпочтительно употреблять перетертую, а также жидкую пищу, которая готовится на пару.
Немаловажным является и соблюдение питьевого режима. Вместо воды пациенту рекомендовано пить свежевыжатые соки, ягодные морсы и настойки на лекарственных травах. Что касается продуктов, то в рацион включают:
- как можно больше свежих овощей, фруктов и ягод;
- несвежий хлеб;
- бульоны, приготовленные на основе овощей, а не мяса;
- кисломолочные продукты низкой жирности;
- арбуз;
- белковый омлет;
- различные каши.
Помимо этого есть продукты, которые категорически нежелательно употреблять во время диеты:
- блюда с грибами;
- мясо жирных сортов;
- копченые продукты и соленья;
- молочные продукты высокой жирности;
- бобовые;
- шоколад и какао;
- сдобное
- тесто;
- кофе.
Категорически запрещается есть жирную пищу и употреблять алкогольные напитки.
Народные средства
Среди популярных народных рецептов от стеатогепатоза выделяют:
- Настой из шиповника. Для приготовления понадобится 50 г ягод. Залить кипятком и настаивать на протяжении 10 часов. Для этого лучше использовать термос. Настой стоит пить на протяжении дня. Курс терапии 3 дня, после чего делается небольшой перерыв.
- Тыква и мед. Необходимо отрезать верхушку плода и выбрать семена. Налить внутрь мед и накрыть срезанной частью. Поместить тыкву в темное место и настаивать 14 дней. По истечении этого времени мед слить в банку и поставить в холодильник. Средство принимать 3 раза на протяжении дня по 1 ст.л.
- Лимон. 3 цитруса измельчить. Кашицу залить 500 мл кипятка. Настаивать на протяжении 10 часов. Средство пить на протяжении дня. Лечение длится не больше трех дней.
Соблюдая все рекомендации, можно справиться с болезнью за короткое время.
Статьи по теме Что такое стеатоз поджелудочной железы и как лечить это заболевание читать Что такое стеатоз печени, и какими препаратами лечить это заболевание читать Как распознать течение холестаза у ребенка, и чем опасно это заболевание читать
Консервативная техника
Основа традиционных методов устранения умеренной формы недуга – применение общеукрепляющих процедур, которые начинают с диетотерапии. Назначается высококалорийное, насыщенное белком меню для восстановления нормального веса. При разрастании жировой прослойки печень и другие органы фиксируются в естественном положении.
Задачи лечебной физкультуры при гепатоптозе – укрепление мышечного аппарата с концентрацией на тренировках мышц пресса. Назначаются:
- пешие прогулки на свежем воздухе;
- утренняя зарядка;
- плавание.
Важно исключить тяжелые и агрессивные физические упражнения, так как они могут спровоцировать еще большее нарушение позиции внутренних органов. Речь идет о беге, прыжках, резких сгибаниях и наклонах корпуса.
Лечение
Прежде чем начать лечение необходимо кардинально изменить образ жизни. Вылечить жировой гепатоз печени без изменения питания невозможно. Никакие медикаменты не принесут ожидаемого результата без специальной диеты. Основа диеты заключается в контроле жиров в рационе. Минимальное употребление жира обусловлено тем, что организм активно должен избавляться от жира, накопившегося в печени. При начальном скоплении липоцитов триглицериды выводятся легко.
Пациентам врач назначает лечебный стол No5. Это комплекс лечебного питания, направленный на стабилизацию состояния пациента. Вся пища варится или тушится. Жареные блюда при жировом гепатозе печени категорически запрещены. Это комплекс сбалансированного количества белков и углеводов. Ограничение лишь в употреблении жиров. Также исключаются продукты с высоким содержанием холестерина, щавелевая кислота, приправы и специи.
- овощи, особенно тыква, свёкла, морковь, все сорта капусты;
- овощные супы;
- молочные каши и супы;
- нежирные сорта сыра;
- гречка, рис, овсянка на воде;
- нежирный омлет (без добавления специй, копченостей, мясных продуктов);
- варёные яйца;
- молоко;
- кефир, ряженка, простокваша;
- обезжиренный творог.
- первые блюда на мясном бульоне;
- жирное мясо (баранина, свинина, говядина, утка);
- жирная рыба;
- томаты и томатные соусы;
- редис;
- грибы;
- чеснок;
- белый хлеб и сдобная выпечка;
- кондитерские изделия;
- спиртные напитки;
- колбасы, сосиски, ветчина;
- майонез, кетчуп и другие соусы;
- консервы;
- соления и маринады;
- маргарин и жирное сливочное масло
- копчёности;
- жирные молочные продукты;
- газировка и пакетированные соки;
- мороженое.
Питаться нужно дробно небольшими порциями. Пить больше воды, желательно не менее 2 литров. Из горячих напитков допускается свежезаваренный некрепкий чай. Полностью исключить кофе, какао, крепкий чай.
Следует помнить, что при запущенном состоянии гепатоза диета всего лишь часть лечения. Вторая составляющая лечения — медицинские препараты. Делятся на:
- гепатопротекторы;
- таблетки на основе растительных компонентов;
- сульфааминокислоты.
Народные методы (дополнение к медикаментозному лечению, самостоятельно проблему не решают):
- настой шиповника — плоды заваривать, настаивать несколько часов и выпивать по стакану трижды в день;
- пить чай с добавлением мяты;
- каждый день пить свежий морковный сок;
- чаще пить свежезаваренный зеленый чай с лимоном;
- употреблять ежедневно 50 грамм сухофруктов (курага, изюм, чернослив).
Чтобы избавиться от лишнего жира нужно не только ограничить его поступление в организм извне, но и сжечь запасы. Нужно ежедневно уделятьминут для физических упражнений. Не лишними будут пешие прогулки на свежем воздухе. Отличный дополнение — отказ от использования лифта.