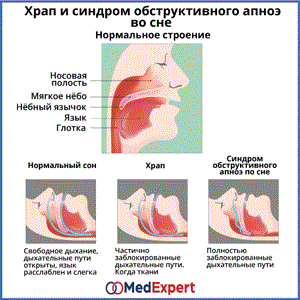
Как мы видим? Образы окружающего мира попадают на сетчатку глаза и по зрительному нерву передаются в мозг. Там полученная информация обрабатывается и формируется картинка. При повреждении зрительного нерва из-за недостаточного кровообращения начинается оптическая ишемическая нейропатия. Это серьезное заболевание, вызывающее временное или постоянное ухудшение зрения, вплоть до слепоты.
Причины шейной миелопатии
- естественные возрастные изменения в межпозвонковых дисках, обычно проявляющиеся в формировании шейных остеофитов (костных наростов) по краям позвонков;
- спондилоартроз шейного отдела позвоночника, приводящий к фасеточной гипертрофии (увеличению дугоотростчатых суставов);
- утолщение связок, окружающих позвоночный канал, особенно жёлтой связки, что происходит параллельно с потерей высоты межпозвонковых дисков;
- трансляционную механическую нестабильность, приводящую к подвывиху (или частичной дислокации) тел позвонков.
- врождённое сужение позвоночного канала, которое значительно повышает вероятность компрессии спинного мозга;
- изнашивание и/или повторяющуюся травматизацию, которые приводят к дегенеративных изменениям, затрагивающим дисковое пространство и замыкательные пластинки тел позвонков.
Эти изменения в шейном отделе позвоночника провоцируют сужение позвоночного канала, приводя к утолщению задней продольной связки и формированию остеофитов, сдавливающих спинной мозг, как правило, на уровнях С4-С7. Результатом этих изменений является хроническая компрессия спинного мозга и нервных корешков, приводящая к снижению кровотока и неврологическому дефициту, что может закончиться повреждением самого спинного мозга.
Ещё одним распространённым состоянием, которое также может привести к хронической компрессии спинного мозга, является оссификация задней продольной связки.
Лечение сосудистой миелопатии
Как правило, сосудистая миелопатия лечится в стационарных условиях. Острая сосудистая миелопатия нуждается в ургентном лечении; при этом, чем ранее удается восстановить адекватное спинальное кровообращение и остановить некротические изменения спинальных тканей, тем менее выражены в будущем остаточные явления сосудистой катастрофы. Первоочередной задачей лечения сосудистой миелопатии компрессионного генеза является устранение источника компрессии. С этой целью возможно удаление опухолей спинного мозга, пластика аорты при ее аневризме, устранение подвывиха позвонков с последующей фиксацией позвоночника, удаление грыжи диска (дискэктомия) и т. п. Оперативные вмешательства в зависимости от их вида проводят нейрохирурги, онкологи, ортопеды или сосудистые хирурги.
Медикаментозная терапия сводится к комплексному назначению вазоактивных препаратов. С целью улучшения коллатерального кровотока назначают эуфиллин, бендазол, никотиновую кислоту, папаверин; для поддержания спинального кровообращения — винпоцетин; для стимуляции венозного оттока — экстракт каштана конского, троксерутин; для улучшения микроциркуляции — пентоксифиллин, дипиридамол; с противоотечной целью — фуросемид; для уменьшения гипоксии нейроцитов — мельдоний, гопантеновая кислота. Гематомиелия является показанием к назначению антикоагулянтов (надропарина кальция, фениндиона, гепарина).
При острой миелопатии спустя несколько дней интенсивность сосудистой терапии снижают, в комплексное лечение добавляют ноотропы и нейропротекторы: гемодиализат из крови телят, витамины гр. В, галантамин, ипидакрин и др. Хроническая сосудистая миелопатия является показанием для назначения нейропротекторов с первого дня терапии. В качестве реабилитационного лечения эффективны ЛФК, массаж и физиотерапия (электромиостимуляция, магнитотерапия, электрофорез, грязелечение).
Прогноз и профилактика сосудистой миелопатии
Сосудистая миелопатия может привести к формированию стойких парезов и параличей, сенсорных нарушений ниже уровня спинального поражения, тазовой дисфункции. Кроме того, возможны осложнения в виде пролежней, застойной пневмонии, цистита, пиелонефрита, сепсиса. При острой миелопатии небольшой очаг поражения и своевременно проведенные лечебные мероприятия могут увенчаться 100% восстановлением утраченных функций. Наиболее активно редукция неврологического дефицита происходит в первые 6 месяцев, окончательное восстановление может занять несколько лет.
Профилактические мероприятия включают своевременное лечение сосудистых заболеваний и аномалий, предупреждение травм позвоночника и дегенеративных процессов в структурах позвоночного столба. К мерам профилактики также относится аккуратное и технически правильное выполнение спинальной анестезии и хирургических манипуляций.
Диагностика миелопатии
Анамнез миелопатии устанавливается на основании:
- Анамнеза жизни и анамнеза заболевания.
- Жалоб.
- Клинических проявлений.
- Результатов исследований.
Миелопатия – это целый комплекс заболеваний спинного мозга, каждое из которых является поражением функционирования спинного мозга.
Миелопатия имеет массу разновидностей, в зависимости от причины, типа причины возникновения заболевания, локализации. Иногда миелопатию можно отнести сразу к нескольким видам. Заболевания может быть как самостоятельное, так и проявлением или осложнением другого заболевания.
Также при некоторых формах, например, при ишемической миелопатии, требуется проведения дифференциальной диагностики с БАС. Множество форм и разнообразие симптомов могут дать четкое представление о причине возникновения заболевания, а проведение исследований (КТ, МРТ, рентгенография) подтвердить первоначальный диагноз.
Лечение бывает как хирургическое, так и консервативное – медикаментозное, физиотерапия. При некоторых формах эффективными являются массаж, упражнения, направленные на укрепление мышц шеи и спины, вытяжение позвоночника в шейном отделе. Из медикаментозных препаратов применяют нестероидные противовоспалительные препараты, миорелаксанты с целью снятия спазмов в мышцах шеи, препараты для снятия мышечных болей, стероидные препараты.
Стероидные препараты используют локально, делая укол именно в зону воспаленного нервного корешка. Вид лечения определяется после постановки диагноза. И все же при любой из форм первоочередной задачей является купирование болевого синдрома анальгетиками и обеспечение стабильности и сохранности нервных волокон. При своевременном оказании медицинской помощи во многих случаях прогноз положительный.
Синдром ленты Стразера
Синдром касается срединного нерва в области нижней трети плеча. Здесь происходит нарушение функции пронатора, страдает надлоктевая область руки.
Почему появляется?
Специалисты называют те же причины появления синдрома ленты Стразера, как и в случае с синдромом круглого пронатора. Единственная разница – в локализации патологических процессов.
Здесь будет затронут именно локтевой сустав.
Признаки повреждения
Человек испытывает затруднения со сгибанием первых трех пальцев руки, не может взять что-то без усилий.
Онемение резко сменяется жгучей болью в области практически всей руки. Но чувствительность ладони сохраняется.
Классификация нарушения спинномозгового кровообращения
В современной неврологии миелопатия традиционно классифицируется по этиологическому принципу.
- Спондилогенная (в т. ч. дискогенная) — связана с различными дегенеративными процессами позвоночного столба.
- Ишемическая (дисциркуляторная, атеросклеротическая, сосудистая) — развивается на фоне хронического нарушения спинномозгового кровообращения.
- Посттравматическая — обусловлена как непосредственной травмой спинного мозга (сотрясение, ушиб), так и с компрессионным воздействием гематомы, смещенных позвонков или их частей при переломе.
- Карциноматозная — является проявлением паранеопластического поражения ЦНС при лейкемии, лимфоме, лимфогранулематозе, раке легкого и др. онкологической патологии.
- Инфекционная — встречается при ВИЧ, сифилисе (нейросифилис), болезни Лайма, энтеровирусной инфекции у детей.
- Токсическая — обусловлена токсическим воздействием на ЦНС. Может наблюдаться при дифтерии.
- Радиационная — зависит от дозы и времени радиоактивного облучения. Радиационная миелопатия может возникать после лучевой терапии злокачественных новообразований.
- Метаболическая — редко встречающееся осложнение эндокринных и метаболических расстройств.
- Демиелинизирующая — результат наследственных или приобретенных демиелинизирующих процессов в ЦНС.
Нарушения спинномозгового кровообращения разделяют на:
- острые — внезапно возникающие: ишемический и геморрагический спинальный инсульт;
- преходящие (транзиторные) — внезапные нарушения спинномозгового кровообращения, при которых все симптомы исчезают в течение первых суток от момента их появления, к ни относятся: синдром «падающей капли», синдром Унтерхарншейдта, миелогенная перемежающаяся хромота, каудогенная перемежающаяся хромота;
- хронические — длительно протекающие и медленно прогрессирующие: хроническая миелоишемия.
Профилактические меры
В связи с тем, что миелопатия может быть вызвана разными причинами, не существует единой системы профилактических мероприятий. Но чтобы снизить риск появления заболевания, необходимо следить за своим здоровьем и придерживаться несложных рекомендаций:
- Правильно питайтесь. Организм должен получать необходимые витамины и микроэлементы (для позвоночника важны витамин В, Е, кальций и другие минералы). К тому же жирная и высоко углеводная пища способствует набору лишнего веса и повышению холестерина в крови.
- Ведите активный образ жизни. Для позвоночника важна умеренная физическая активность. Делайте зарядку, гимнастику, занимайтесь спортом.
- Избегайте чрезмерных физических нагрузок, которые могут привести к смещениям позвонков и иным травмам позвоночника.
- Следите за своей осанкой.
- Лечите хронические и инфекционные заболевания своевременно.
- Откажитесь от вредных привычек.
Опасность миелопатии заключается в том, что она может быть вызвана разными причинами и привести к серьезным последствиям. При возникновении неприятных симптомов сразу обратитесь к доктору.
Способы лечения
При торакальной миелопатии применяются не только лекарственные препараты, но и физиотерапевтические процедуры. Несмотря на опасность заболевания, в настоящее время существует множество способов его устранения. Снять симптомы миелопатии помогают нестероидные противовоспалительные и обезболивающие препараты. Они устраняют отечность пораженной области, избавляют пациента от боли. Медикаментозная терапия включает прием антибиотиков и гормональных лекарственных средств.
На следующем этапе применяются физиотерапевтические методики. Их проведение возможно только при отсутствии неприятных ощущений в пораженной области. Наиболее эффективными считаются:
- массаж;
- иглорефлексотерапия;
- мануальная терапия;
- УВЧ.
При посттравматических формах миелопатии производится вытяжение позвоночника с помощью специальных устройств. После возвращения позвонкам нормального положения переходят к занятию ЛФК.
Подбирать упражнения самостоятельно категорически запрещено. Их выполнение требует специальной подготовки и постоянного присутствия инструктора. Иначе могут развиться опасные для здоровья осложнения.
В некоторых случаях миелопатия лечится исключительно хирургическим путем. Во время операции производится вправление межпозвоночных грыж или удаление злокачественных опухолей. Только это поможет избавиться от провоцирующего фактора. Лечение заболевания будет более эффективным, если пациент соблюдает все предписания лечащего врача. Прогноз может быть составлен только после проведения первых этапов терапии.
Существуют такие причины миелопатии, устранение которых приводит к полному выздоровлению человека. К ним можно отнести инфекционные и посттравматические воспалительные процессы. Однако существуют и патологические процессы, считающиеся неизлечимыми (остеопороз). Терапия в части случаев оказывается неэффективной и пациент становится нетрудоспособным.
Терапия нарушения
Лечение миелопатии напрямую зависит от причины возникновения. Курс лечения может включать в себя прием лекарственных препаратов, специальную гимнастику, физиотерапевтические процедуры и многое другое.
Все препараты и лечебные мероприятия должны назначаться исключительно врачом.
Если миелопатия вызвана травмой позвоночника или его переломом, то пациенту назначают курс сильных обезболивающих препаратов, а также фиксируют неподвижно тело для правильного срастания костей. Когда кости срастутся, больному необходимо посещать массажный кабинет, делать ЛФК и физпроцедуры.
В случае развитии инфекционного или воспалительного процесса могут быть назначены антибиотики. При повышении температуры тела назначают жаропонижающие. При рассеянном склерозе пациенту необходимо принимать обезболивающие и стероидные препараты.
Для снятия симптомов доктор может назначить:
- нестероидные препараты;
- миорелаксанты для снятия спазмов в мышцах;
- медикаменты для снятия мышечной боли;
- стероиды для устранения корешковой боли (применяются местно инъекциями).
При появлении опухоли, межпозвоночной грыжи, а также при раздроблении костей во время травмы показано хирургическое вмешательство. Также может быть назначена вытяжка позвоночника при помощи специальных процедур и другие методы лечения.
Лечение миелопатии – довольно сложный процесс, но достижения современной медицины значительно его упростили. Главное, о чем должен помнить пациент, – это то, что самолечение в этом случае категорически запрещено.
Лечить заболевание нужно только после того, как были установлены причины его развития.
- Если миелопатия развилась из-за перенесенного ранее остеохондроза, применяются анальгетики (Кетанов, Кетанол, Нимесил) и НПВС (Диклофенак, Индометацин, Ибупрофен, Наклофен, Нимесулид и др.). Также отлично помогает лечебная физкультура и физиотерапия (в частности, электрофорез).
- Лечение миелопатии, возникшей на фоне рассеянного склероза, подразумевает применение витаминотерапии (витамины группы В), НПВС и др.
- Для лечения миелопатии, ставшей осложнением инфекционных патологий, применяется антибиотикотерапия, причем противомикробные препараты назначаются внутривенно и в больших дозах. При необходимости проводится симптоматическое лечение с применением жаропонижающих средств (анальгина с димедролом, Ибупрофена, Парацетамола), которые параллельно оказывают обезболивающий эффект.
Если причиной развития патологии стала спинальная травма, проводится вытяжение позвоночника и последующая полная иммобилизация больного. В особо тяжелых случаях применяется хирургическое вмешательство: ламинэктомия, фасетэктомия, пункционная декомпрессия межпозвоночного диска и др.
Как диагностируют болезнь
Чтобы лечение было эффективным, важно пройти комплексное обследование, включающее лабораторные и клинические исследования. На первом этапе, доктор проводит опрос больного, пальпацию пораженного участка, проверяет функциональные возможности и рефлексы, составляет анамнез.
Для более точного диагностирования, применяются следующие инструментальные исследования:
- Миелографию;
- Магнитно-резонансную томографию;
- Компьютерную томографию;
- Рентгенографию;
- Денситометрию;
- Кардиограмму;
- Лучевую диагностику;
- Флюорографию;
- Электромиографию.
Дополнительно лечащий врач может назначить несколько лабораторных исследований, которые покажут полную картину. К ним относятся:
- Общий и биохимический анализы крови;
- Биопсию тканей;
- Пункцию;
- Анализ жидкости цереброспинальной.
Пункция спинного мозга проводится в том случае, если доктор подозревает у пациента онкологию. Процедура позволит определить наличие клеток рака позвоночника. Также выполняется рефлекторное тестирование, отслеживается активность работы ткани мышц, проверяется зрение. Только после проведения всех диагностических процедур, врач подбирает наиболее подходящее лечение, учитывая возраст пациента и наличие сопутствующих заболеваний.
Профилактика
В случае своевременного устранения сдавления компрессионная миелопатия имеет благоприятное течение: при соответствующем лечении ее симптомы могут в значительной степени редуцироваться. Ишемическая миелопатия зачастую имеет прогрессирующее течение; повторные курсы сосудистой терапии могут на время стабилизировать состояние. Посттравматическая миелопатия, как правило, стабильна: ее симптомы не редуцируются и не прогрессируют. Неблагоприятный прогноз и неуклонно прогрессирующее течение имеют радиационная, демиелинизирующая и карциноматозная миелопатия.
Профилактика миелопатии заключается в предупреждении заболеваний, способных привести к ее развитию. Это своевременное выявление и лечение патологии позвоночника и сосудистых заболеваний; стабильная компенсация эндокринных и метаболических расстройств; предупреждение травматизма, инфекционных заболеваний, интоксикаций свинцом, цианидами, гексахлорофеном и др.
Чаще всего болезнь возникает в зрелом возрасте, но нередко диагностируется среди молодых людей и даже малышей.
Цервикальная миелопатия с синдромом БАС наблюдается у большинства обследованных пациентов. Для того чтобы немного снизить вероятность ее появления, следует придерживаться нескольких простых рекомендаций:
- каждое утро начинать с небольшой разминки;
- если работа связана с длительным нахождением в сидячем положении, периодически вставать и делать различные упражнения, можно просто походить;
- не сутулиться;
- включить в рацион мясо с хрящами и кисломолочные продукты;
- избавиться от вредных привычек;
- отказаться от тяжелой и некачественной пищи;
- есть побольше овощей и фруктов;
- периодически пропивать курс витаминов и минеральных веществ;
- при наличии хронических патологий своевременно проходить лечение;
- обсудить с врачом возможность применения препаратов, защищающих и восстанавливающих хрящевую ткань (хондропротекторов).
Услышав диагноз «цервикальная миелопатия», не следует сразу впадать в отчаяние и думать об онкологии. В большинстве случаев патология имеет доброкачественную природу. Следует настроиться позитивно и верить в собственное выздоровление, ведь медициной давно доказано, что эффективность терапии тесно связана с настроением пациента, даже если прогноз весьма неблагоприятный.
Результативность лечения зависит от того, насколько обширно поражение спинного мозга и что именно стало причиной возникновения болезни. Прогнозы для пациентов можно примерно определить только после проведения точной диагностики. Если миелопатия была спровоцирована травматизмом или инфекцией, то у пациентов есть все шансы на полное излечение.
Предотвратить возникновение миелопатии полностью невозможно, но снизить риск ее появления можно, если вести здоровый образ жизни и оберегать позвоночник от чрезмерного перенапряжения и возможных повреждений.
Более актуальна вторична профилактика, позволяющая не допустить рецидивов. Здесь, кроме общих рекомендаций, можно порекомендовать:
- следить за состоянием позвоночника;
- постоянно тренировать мышцы, поддерживающие спину;
- предотвращать переохлаждения, перегрузки.
При малейших признаках рецидива необходимо обращаться к доктору для коррекции лечения.
Сдавление спинного мозга приводит к гибели его нейронов, что обуславливает появление стойкого неврологического дефицита в двигательной и чувствительной сферах. Лишь в начальной стадии дискогенной миелопатии хирургическое лечение и последующая реабилитация пациентов позволяют добиться восстановления двигательной функции. Операция, проведенная в более поздние сроки, останавливает прогрессирование симптомов миелопатии, но сформировавшиеся неврологические нарушения, как правило, имеют необратимый характер и приводят к инвалидизации больного.
Профилактика дискогенной миелопатии сводится к предупреждению и своевременному лечению остеохондроза позвоночника и грыж межпозвоночных дисков.
- Отложение солей в шейном отделе симптомы
- Спондилез шейного отдела позвоночника: симптомы и лечение
- Шейный лимфаденит у взрослых симптомы и лечение
- Миозит мышц шеи: симптомы и лечение воспаления