Внутричерепная гематома представляет собой скопление крови в полости черепной коробки по причине травм сосудов мозга, кровоизлияний, разрыва аневризмы.
Виды травмы и характерная симптоматика
По степени тяжести закрытые и открытые переломы костей черепа подразделяются на легкие, средние и тяжелые. В зависимости от воздействия травмирующих факторов выделяют следующие виды:
- Вдавленные переломы. Повреждения характеризуются вдавливанием сломанной кости в черепную коробку и образованием гематомы.
- Дырчатые переломы. Чаще всего такие нарушения возникают вследствие пулевых ранений, когда вместе с костной тканью повреждается мозговое вещество и сосуды. В 95% случаев это приводит к летальному исходу.
- Линейные переломы. Повреждение считается наименее опасным, оно выражено в виде трещины, смещения отсутствуют.
- Оскольчатые переломы. Травма характеризуется множеством костных отломков, которые проникают к оболочкам мозга и повреждают нервные центры.
При любых видах переломов костей в лобной части черепа наблюдается такая симптоматика:
- деформация поврежденной области;
- обширный кровоподтек;
- круги под глазами;
- разный размер зрачков;
- тошнота и рвота;
- сильное головокружение;
- обильное выделение слюны;
- учащенное сердцебиение;
- затрудненное дыхание;
- снижение слуховых и мышечных рефлексов;
- спутанность сознания;
- возбужденное или апатичное состояние;
- жидкие выделения из носовых пазух;
- покраснение лица.
Если пострадавший находится в сознании, он жалуется на сильную боль, озноб, двоение в глазах, нарушение четкости зрения и постоянную жажду.
Симптомы
По мере того как начинается патология и до момента, когда проявления станут максимально выраженными, можно определить следующие признаки кровоизлияния:
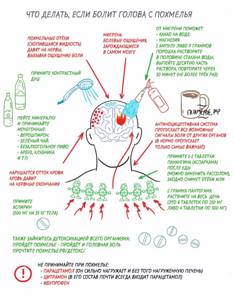
- сильную боль в области головы,
- приступы судорог,
- ощущение слабости в конечности или конечностях,
- приступы тошноты и сильные рвотные позывы,
- расстройство концентрации внимание,
- сильное ощущение слабости и сонливость,
- ограничение и резкое ухудшение зрения,
- ощущения покалывания и онемения в теле,
- расстройства речевой функции или неспособность ребёнка адекватно распознать речь других людей,
- сложности с глотательной функцией,
- первые признаки в виде неспособности написать или прочитать отдельные слова,
- дрожь в руках и трудности в выполнении элементарных действий,
- расстройство координации и равновесия,
- изменение вкуса,
- расстройство или полная потеря сознания.
Диагностика внутричерепного кровоизлияния у ребёнка
Основаниями для подозрения на диагноз излияния крови в полости черепа является наличие таких признаков, как апноэ, судорожные приступы, неврологические проблемы. Для того чтобы подтвердить или опровергнуть факт наличия патологии, врачи выполняют:
- компьютерную томографию головы новорождённого,
- коагулограмму,
- лабораторные анализы чтобы диагностировать эритроциты в ликворе,
- ЭЭГ и т. д.
В то время как ультразвуковое обследование сопровождается меньшими рисками, компьютерная томография чётче реагирует на скопления крови в субарахноидальном и субдуральном пространствах. В случаях, когда диагностировать патологию со стопроцентной точностью не удаётся, врачи проводят анализ ликвора на признаки содержания крови.
Дополнительно требуется проведение коагулограммы и ряда лабораторных анализов крови. Последние помогают определить неврологическую дисфункцию типа гипогликемии, расстройств электролиза и т. д. В ряде случаев, когда речь идёт об остром излиянии крови, выполняется ЭЭГ.
Симптомы внутричерепной гематомы
Симптомы сдавления мозга гематомой характеризуются наличием светлого промежутка. Характерные для внутричерепной гематомы признаки проявляются спустя некоторое время.
Клиническая картина внутричерепной гематомы определяется размерами гематомы и ее локализацией.
Поскольку данный вид гематом развивается вследствие травм, то в зависимости от характера черепно-мозговой травмы в клинической картине преобладают симптомы, соответствующие характеру поражения мозга. Симптоматика также определяется и возрастом пациента.
В случае эпидуральной гематомы происходит быстрое нарастание симптомов. Больной чувствует сильную головную боль, сонливость, сознание его может быть спутанным. Пациент может оставаться в сознании, но чаще всего пребывает в коме.
Если объем гематомы более 150 мл, то это ведет к летальному исходу. На стороне поражения наблюдается расширение зрачка в 3-4 раза большее, чем на другой стороне. Далее могут наблюдаться прогрессирующие парезы и параличи или эпилептические припадки.
В детском возрасте при эпидуральной гематоме первичная потеря сознания отсутствует, течение состояния острое (светлый промежуток отсутствует) из-за стремительного реактивного отека мозга, вызывающего вторичную потерю сознания.
В случае субдуральной гематомы начальные повреждения выглядят незначительными. Проявление симптомов происходит на протяжении нескольких недель. У пожилых людей отмечается подострое течение с преобладанием очаговой симптоматики над общемозговой и светлым промежутком. У маленьких детей возможно увеличение головы. У молодых людей возникает нарастающая головная боль. Далее могут возникать: тошнота, судороги, рвота, эпилептические припадки.
Небольших размеров гематомы могут самостоятельно рассасываться, а большие — требуют опорожнения.
В случае внутримозговой гематомы клиническая картина определяется очагом поражения. Обычно наблюдаются: односторонняя усиливающаяся головная боль, потеря сознания, хриплое дыхание, многократная рвота, паралич, судороги. При поражении ствола мозга смерть пациента неизбежна.
При субарахноидальной гематоме, развившейся при разрыве аневризмы, пациент чувствует удар в голову с последующей сильной головной болью, судорогами, сонливостью, заторможенностью, тошнотой и рвотой.
Признаки перелома
Симптомы перелома основания черепа различаются в зависимости от тяжести травмы: вовлечения в повреждение мягкотканных близлежащих структур, наличия или отсутствия смещения костей. Картину повреждения обуславливает также обязательный разрыв твердой мозговой оболочки, плотно «спаянной» с подлежащими костями. Все признаки такой травмы могут быть разделены на мозговые и связанные с нарушением целостности костных структур.
Повреждения передней черепной ямки (передний отдел свода черепа) сопровождаются кровоизлиянием в клетчатку глазниц с развитием симптома «очков» (излитие крови под кожу век и в заглазничную клетчатку) и истечением цереброспинальной жидкости из носовых ходов (ликвореей). Симптом «очков» при этом отличается от такового при прямой травме: развивается спустя 12-24 часа после происшествия, кровоподтёки симметричны, безболезненны на ощупь, равномерной одинаковой окраски с обеих сторон. При непосредственной травме кровоподтёки больше выражены со стороны удара, несимметричные, окраска неравномерная, присутствует болезненность при пальпации, ссадины, разрывы кожи в месте удара. У ребенка до 12 лет симптом «очков» имеет более разлитой характер из-за обилия периорбитальной клетчатки. Остальные симптомы также выражены более ярко.
Перелом в области передней черепной ямки слева, глазничная часть лобной кости.
Линия перелома проходит по каменистым поверхностям височных костей, через тело и крылья клиновидной и основную часть затылочной кости.
Ликворея проявляется выделением из носовых ходов или ушей прозрачной маслянистой бесцветной жидкости. В остром периоде травмы ликвор часто смешан с кровью, что затрудняет верификацию состояния. Уточнить наличие в выделяемой субстанции спинномозговой жидкости можно нанеся несколько ее капель на хлопчатобумажную ткань, на которой после высыхания остаётся пятно, состоящее из двух колец – внутреннего, окрашенного более интенсивно и наружного слабо окрашенного.
Перелом в области средней черепной ямки сопровождается кровоподтёки в заднюю стенку глотки, что доставляет дискомфорт при глотании, а при очень больших размерах может препятствовать нормальному дыханию. Наблюдается ликворея из ушей.
При повреждении основания черепа в участке задней черепной ямки типичным симптомом является кровоподтёк за ушами в области сосцевидных отростков – симптом Баттла.
Мозговые проявления перелома основания черепа зависят от вида сопутствующей травмы мозга – сотрясения, ушиба, сдавления.
При сотрясении мозга возникает потеря сознания длительностью до 10-30 минут, головокружение, тошнота, рвота, слабость, учащение сердцебиения при движении глазных яблок, шум в ушах, асимметрия лица, нистагм, опущение уголков рта, девиация языка, нарушение памяти. Больные отмечают сухость во рту или, наоборот, гиперсаливацию, озноб, нарушения сна, рассеянность, замедление мыслительных процессов, концентрации внимания.
Ушиби мозга наиболее часто сопровождают перелом основания черепа. Помимо общемозговых признаков (головокружение, временная амнезия, тошнота, рвота) наблюдаются симптомы локального повреждения мозгового вещества – выпадение функций, онемения, топические судороги (например, подёргивание одной или нескольких мышц). Опускание уголка рта, нистагм и другие подобные проявления при сохранении их дольше 2-х дней говорят об ушибе.
При ушибах средней степени тяжести признаки локального поражения мозга более выражены: наблюдаются парезы и параличи конечностей, ослабление или исчезновение сухожильных рефлексов, расстройства походки, координации. Потеря сознания сохраняется 4-6 часов после травмы.
Тяжелые ушибы характеризуются утратой сознания на период от нескольких часов до нескольких недель. На фоне бессознательного состояния часто развивается ощутимое угнетение дыхания и сердечной деятельности, что требует реанимационных мероприятий. Помимо двигательных нарушений (параличи, парезы, афазии) и потери рефлексов, развиваются серьёзные обменные нарушения (расстройства электролитного баланса, углеводного, белкового обменов и др.). При обследовании в мозгу обнаруживаются гематомы и локальные кровоизлияния в ткани.
Гематомы при переломах основания черепа характеризуются нарастанием мозговых (головокружение, головная боль, тошнота, рвота), очаговых ( парезы, мидриаз) и стволовых (нарушение дыхания, брадикардия, повышение артериального давления) симптомов. Гематомы чаще являются следствием разрывов твердой мозговой оболочки, но могут возникать и от резких ударных воздействий вследствие контузий сосудов мозга. При переломах основания черепа со смещением гематомы развиваются практически всегда, поскольку твердая мозговая оболочка, обильно снабженная сосудами, здесь плотно сращена с костями и нарушается от малейших смещений последних.
Полезно: Когда судороги в ногах, что делать?
Сдавление головного мозга (Compresio cerebri)
[Рис.1][Рис.2][Рис.3][Рис.4][Рис.5]
[Рис. 5] Ушиб головного мозга на КТ
гематомойКлассическая картина травматического внутричерепной гематомы
Диагностика травматических внутричерепных гематом
Диагностика травматических внутричерепных гематомКраниография (обзорная в 2-х проекциях и прицельная)Люмбальная пункцияЦеребральную ангиографию
Лечение внутричерепных гематом хирургическое
Удаление травматических внутричерепных гематом проводят с помощью трех основных методов: костно-пластической трепанации, резекционных трепанации и через наложенные фрезой отверстия.Костно-пластическая трепанация является методом выбора. Она позволяет не только удалить гематому, но и восстановить анатомическую цельные головы.Резекционных трепанация проводится при необходимости срочного прекращения компрессии мозга, при быстром нарастании общемозговых и стволовых симптомов, выраженном отеке и набухании головного мозга. Этот метод применяют при невозможности сформировать костный лоскут, при осколочно-вдавленных переломах костей черепа.Метод удаления гематомы через фрезой отверстия возможен при хронической или подострой гематомах, имеющие капсулу и жидкую часть. Как правило, гематома, удаляется, вымывается через два фрезой отверстия.В научных работах последних лет детализировано целый комплекс длительно существующих ультраструктурных изменений мозга, которые характерны для посттравматической патологии даже при клиническом благополучии. Большинство посттравматических синдромов развиваются в первые 2 года после травмы, что обусловливает необходимость диспансерного наблюдения за больными, проведения курсового рассасывающего, восстановительного и симптоматического лечения.
Последствия черепно-мозговой травмы
Клинические формы следующие:
- Посттравматический арахноидит.
- Посттравматический арахноэнцефалит.
- Посттравматический пахименингит.
- Посттравматическая атрофия мозга.
- Посттравматическая киста.
- Посттравматическая порэнцефалия.
- Посттравматическая хроническая гематома.
- Посттравматическая хроническая гигрома.
- Посттравматическая хроническая пневмоцефалия.
- Внутримозговая инородное тело.
- Посттравматические оболочечно-мозговые рубцы.
- Посттравматические дефекты черепа.
- Посттравматическая цереброспинальная фистула.
- Посттравматическая гидроцефалия.
- Посттравматическое повреждение черепных нервов.
- Посттравматическое ишемическое повреждение.
- Посттравматическое каротидно-кавернозное сообщения.
- Посттравматическая эпилепсия.
- Посттравматический паркинсонизм.
- Посттравматические психические дисфункции.
- Посттравматические вегетативные дисфункции.
- другие редкие формы.
- Сочетание различных последствий.
В зависимости от локализации различают следующие осложнения:Черепно-мозговые:
- Воспалительные (посттравматический менингит, менингоэнцефалит, вентрикулит, абсцесс, эмпиема, остеомиелит, флебит), посттравматические со стороны мягких покровов головы и тому подобное.
- Другие (посттравматическая гранулема, посттравматический тромбоз пазух и вен), отдаленные нарушения мозгового кровообращения, некроз костей черепа и мягких покровов головы и тому подобное.
Внечерепные:
- Воспалительные (пневмония, эндокардит, пиелонефрит, гепатит, сепсис и др.).
- Трофические (кахексия, пролежни, отеки и т.д.).
- Другие осложнения со стороны внутренних органов, других систем организма (нейрогенный отек легких, легочный дистресс-синдром взрослых, аспирационный синдром, шок, жировая эмболия, тромбоэмболия, коагулопатии, острые эрозии и язвы желудка и двенадцатиперстной кишки, нейрогормональные нарушения, иммунологические осложнения, контрактуры, анкилозы и др.).
ЭКСПЕРТНАЯ ОЦЕНКА ТЯЖЕСТИ ВРЕДА ЗДОРОВЬЮ
Анализ заключений первичных и повторных судебно-медицинских экспертиз при легкой ЧМТ показывает, что расхождение между оценками тяжести вреда здоровью при выполнении этих экспертиз составляет около 50%. Причинами такого расхождения обычно являются:
- недооценка клинико-лабораторных данных врачами при первичном обследовании (31%);
- недооценка осложнений легкой ЧМТ экспертом (26%);
- отсутствие подозрений у эксперта о наличии легкой ЧМТ при проведении экспертизы (16%);
- неправильное установление экспертом причины длительности расстройства здоровья (наличие осложнения ЧМТ) 14%;
- неправильная оценка экспертом объективных признаков ЧМТ в медицинской документации (12%);
- переоценка врачами клинико-лабораторных данных при первичном обследовании- 12%;
- неправильная квалификация степени вреда здоровью экспертом (5%);
- ошибка эксперта в установлении этиологии длительности расстройства здоровья (влияние сопутствующих заболеваний) 4% (В.Е. Будник, 2002).
При решении вопроса о тяжести причиненного вреда здоровью пострадавшего следует учитьтать отдаленные последствия ЧМТ, в том числе СГМ.
Общие рекомендации
Судебно-медицинская экспертная оценка тяжести вреда здоровью, обусловленного ЧМТ, как правило, должна носить комиссионный, а в некоторых случаях комплексный характер. В состав экспертной комиссии необходимо привлекать нейрохирурга (особенно в первые недели после травмы) и невролога (по :минованию острого периода травмы). В случаях с очевидными психопатологическими проявлениями травмы обследование пострадавшего следует осуществлять с обязательным участием в составе экспертной комиссии психиатра или с предварительным проведением судебнопсихиатрической экспертизы. Особая уязвимость нейропсихологических функций при ЧМТ связана с наиболее частым повреждением лобных и височных долей головного мозга, а также распространенным поражением белого вещества полушарий (диффузным аксональным повреждением).
Если в ходе обследования пострадавшего у экспертов возникают подозрения на наличие повреждений костей черепа, головного мозга, внутричерепного кровоизлияния, такой пострадавший обязательно должен быть госпитализирован.
Производство экспертизы без непосредственного обследования потерпевшего, только по подлинным медицинским документам (истории болезни, карте стационарного больного, карте амбулаторного больного и др.), крайне нежелательно и допускается в исключительных случаях при невозможности непосредственного обследования потерпевшего экспертом (тами), а также при наличии подлинных медицинских документов, содержащих исчерпывающие данные о характере повреждений, клиническом течении и исходе, в том числе и иные сведения, необходимые для решения специфических профессиональных вопросов, поставленных перед экспертами.
Судебно-медицинскую оценку данных медицинских документов, характеризующих клинико-морфологическую структуру травмы, ее динамику и тяжесть вреда здоровью, в том числе посттравматических изменений, необходимо осуществлять комплексно, с участием соответствующих специалистов. Эта оценка должна базироваться на объективных признаках повреждения, выявленных по результатам обследования пострадавшего в медицинском учреждении. При оценке остаточных явлений перенесенной травмы головного мозга следует иметь в виду возможность наличия сходных симптомов при ряде других заболеваний (вегетососудистая дистония, тиреотоксикоз, алкоголизм, наркомания и др.). В ходе определения тяжести вреда здоровью, обусловленного ЧМТ, среди проявлений данной патологии необходимо выявить и учесть последствия обострения или осложнения предшествующих заболеваний, возникших в силу индивидуальных особенностей организма, либо дефектов в оказании медицинской помощи.
В случае необходимости установления (разграничения) генеза выявленной черепно-мозговой симптоматики (либо последствий оцениваемой ЧМТ, либо отдаленных последствий ранее перенесенных ЧМТ или заболеваний центральной нервной системы) наряду с комплексной дифференциальнодиагностической оценкой материалов уголовного дела и результатов экспертного обследования пострадавшего, целесообразно сопоставить комплекс клинико-морфологических проявлений ЧМТ с векторографическими особенностями травмирующего воздействия (его местом и направлением) и эргометрические характеристики травмирующего воздействия с черепномозговыми проявлениями, трактуемыми как проявления оцениваемой ЧМТ.
Если указанное разграничение осуществить не представляется возможным (из-за неполноты первичных медицинских исследований, информационной неполноценности представленных материалов и др.), то это должно быть четко и ясно отражено в экспертном заключении.
Последствия после перелома свода и основания черепа
Перелом основания черепа ‒ тяжёлая травма с повышенной смертностью. Это обусловлено тесной близостью черепной кости с мозгом и нервным сплетением.
Повреждение мозга костным отломком чревато как пожизненной инвалидностью, так и летальным исходом в самое ближайшее время.
Несмотря на то, что подобная травма теоретически способна случиться с каждым из нас, в группе риска находятся, в первую очередь, неблагополучные слои населения и все, кто связан с экстремальными видами спорта.
Что такое перелом свода черепа? Это повреждение целостности костей, из которых состоит его верхняя часть.
Анатомия
Череп состоит из двух больших отделов (верхний и нижний), которые разделяют его на две части и переходят один в другой. Верхний отдел ‒ это свод черепа (крыша черепа), а нижний отдел ‒ основание. В нижнем отделе различают наружное основание черепа и внутреннее основание черепа.
Механизмы повреждений
Основание черепа повреждается в двух вариантах: изолированно либо в сочетании с переломом свода. Переломы свода черепа дополняются трещинами в затылочной, височной, клиновидной или решётчатой костях.
Костные обломки часто смещаются и травмируют черепно-мозговые нервы, сосуды и твёрдую оболочку головного мозга.
В результате разрывы происходят в глазницах, ротовой и носовой полости, в области околоносовых синусов или в полости среднего уха.
В силу этого ликвор (спинномозговая жидкость) и кровь вытекают из носа, рта или ушей, представляя прямую угрозу для инфекции мозга на фоне контакта с внешней средой.
Повреждение ячеек решётчатой кости приводит к скоплению воздуха в мозговом веществе, желудочках мозга и его церебральных оболочках (пневмоцефалии). Кроме этого, переломы свода черепа характеризуются в той или иной степени дисфункцией участков промежуточного мозга.
Симптомы
Несколько общих симптомов перелома основания черепа характерны для любого вида подобной травмы и не зависят от конкретной локализации повреждения.
- Нарастающая головная боль.
- Зрачки разного размера, не сужаются под воздействием яркого света.
- Сильная тошнота, рвота.
- Сердечная аритмия и непредсказуемые перепады артериального давления.
- Брадикардия.
- Из-за скопления крови в глазнице ‒ выпячивание глаза (экзофтальм).
- Обморочное или коматозное состояние.
- Полная обездвиженность или аномальная гиперактивность.
Переломы пирамиды височной кости
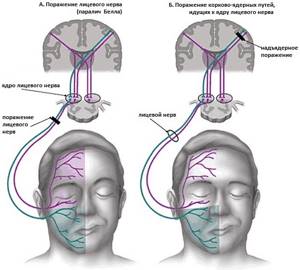
Самый опасный в этом случае перелом поперечного типа. Среди первоочередных признаков подобного перелома основания черепа — потеря сознания как несколько часов, так и на несколько суток. Из-за повреждения участка плотной кости часто спустя уже час происходит паралич лицевого и отходящего нерва.
Типичное проявление заключается в том, что у пострадавшего полностью или частично исчезает слух, утрачиваются вкусовые ощущения, он не в силах удержать равновесие. Ликвор нередко вытекает из ушей, а при попадании в евстахиеву трубу начинает вытекать и из носа. Все признаки наблюдаются на фоне вращательного головокружения в сочетании с тошнотой и рвотой. Формируется гематома головного мозга.
Переломы передней черепной ямки
При переломах передней черепной ямки у больного наблюдается назальная ликворея и носовое кровотечение. Спустя 2-3 дня после травмы вокруг глаз появляются кровоподтёки — симптом «очков». Из-за трещин, проходящих через воздухоносные пазухи, при разломе ячеек решётчатой кости в ряде случаев развивается подкожная эмфизема.
Переломы средней черепной ямки
Характерный для такой травмы признак — односторонние ушная ликворея и кровотечение. У пострадавшего полностью исчезает или частично снижается слух, за ухом или в области височной мышцы проявляются кровоподтёки. Нарушены вкусовые ощущения и поражена функция лицевого нерва.
Переломы задней черепной ямки
В случае разрыва или же ущемления каудального нерва подобные переломы свода черепа отличаются тем, что у пострадавшего парализует гортань, нёбо и язык. Наблюдаются сбои в работе всех жизненно важных органов. За одним или обоими ушами проявляются кровоподтёки, возникает дисфункция слухового, отводящего и лицевого нервов.
Методы диагностики
Существует ряд признаков, по которым можно заподозрить гематому в головном мозге:
- внезапная слабость или снижение чувствительности в правых или левых конечностях;
- быстрое угнетение сознания;
- артериальная гипертензия;
- судорожный синдром;
- неожиданная потеря зрения с одной или обеих сторон;
- невозможность понять простые предложения;
- резкая потеря равновесия, падение, трудность в координации движения.
Все эти признаки также характерны и для ишемии мозга, поэтому для постановки диагноза жалоб и данных осмотра чаще недостаточно, поэтому назначается нейровизуализация при помощи томографии. На полученном изображении гематома имеет вид зоны повышенной плотности, если ей предшествовала травма, то контуры неровные.
По мере рассасывания плотность ткани восстанавливается до первоначального уровня, у средних кровоизлияний этот период может продлиться до 1,5 — 2 месяцев, а маленькие перестают отличаться от окружающих тканей к 15 — 20 дню. Поэтому для дальнейшего наблюдения используется МРТ, которая в первые дни может выдавать ложные результаты.
МРТ головного мозга
Если после установления диагноза нужно выявить степень ишемии головного мозга, обнаружить аневризму или артериовенозную мальформацию, то назначают в дополнение к КТ и МРТ ангиографию в сочетании с рентгенологической диагностикой или магнитно-резонансной.
Диагностика
Вариабельность клинической картины затрудняет распознавание субдуральных кровоизлияний. При диагностике неврологом учитываются: характер травмы, динамика нарушения сознания, наличие светлого промежутка, проявления «лобной» психики, данные неврологического статуса. Всем пациентам в обязательном порядке проводится рентгенография черепа. В отсутствие других способов распознаванию гематомы может способствовать Эхо-ЭГ. Вспомогательным методом диагностики хронических гематом выступает офтальмоскопия. На глазном дне офтальмолог зачастую определяет застойные диски зрительных нервов с их частичной атрофией. При проведении ангиографии церебральных сосудов выявляется характерный «симптом каймы» — серповидная зона аваскуляризации.
Решающими методами в диагностике субдуральной гематомы являются КТ и МРТ головного мозга. В диагностике острых гематом предпочтение отдается КТ головного мозга, которая в таких случаях выявляет однородную зону повышенной плотности, имеющую серповидную форму. С течением времени происходит разуплотнение гематомы и распад кровяных пигментов, в связи с чем через 1-6 нед. она перестает отличается по плотности от окружающих тканей. В подобной ситуации диагноз основывается на смещении латеральный отделов мозга в медиальном направлении и признаках сдавления бокового желудочка. При проведении МРТ может наблюдаться пониженная контрастность зоны острой гематомы; хронические субдуральные гематомы, как правило, отличаются гиперинтенсивностью в Т2 режиме. В затруднительных случаях помогает МРТ с контрастированием. Интенсивное накопление контраста капсулой гематомы позволяет дифференцировать ее от арахноидальной кисты или субдуральной гигромы.
Консервативная терапия осуществляется у пациентов без нарушений сознания, имеющих гематому толщиной не более 1 см, сопровождающуюся смещением церебральных структур до 3 мм. Консервативное лечение и наблюдение в динамике с МРТ или КТ контролем показано также пациентам в коме или сопоре при объеме гематомы до 40 мл и внутричерепном давлении ниже 25 мм рт. ст. Схема лечения включает: антифибринолитические препараты (аминокапроновую кислоту, викасол, апротинин), нифедипин или нимодипин для профилактики вазоспазма, маннитол для предупреждения отека мозга, симптоматические средства (противосудорожные, анальгетики, седативные, противорвотные).
Острая и подострая субдуральная гематома с признаками сдавления головного мозга и дислокации, наличием очаговой симптоматики или выраженной внутричерепной гипертензии являются показанием к проведению срочного хирургического лечения. При быстром нарастании дислокационного синдрома проводится ургентное эндоскопическое удаление гематомы через фрезевое отверстие. При стабилизации состояния пациента нейрохирургами осуществляется широкая краниотомия с удалением субдуральной гематомы и очагов размозжения. Хроническая гематома требует хирургического лечения при нарастании ее объема и появлении застойных дисков при офтальмоскопии. В таких случаях она подлежит наружному дренированию.
Прогноз и профилактика
Число смертельных исходов составляет 50-90% и наиболее высоко у пожилых пациентов. Следует отметить, что летальность обуславливает не столько субдуральная гематома, сколько травматические повреждения тканей мозга. Причиной смерти также являются: дислокация мозговых структур, вторичная церебральная ишемия, отек головного мозга. Угроза смертельного исхода остается и после хирургического лечения, поскольку в послеоперационном периоде возможно нарастание церебрального отека. Наиболее благоприятные исходы отмечаются при проведении операции в первые 6 ч. с момента ЧМТ. В легких случаях при успешном консервативном лечении субдуральная гематома рассасывается в течение месяца. Возможна ее трансформация в хроническую гематому.
Профилактика субдуральных кровоизлияний тесно связана с предупреждением травматизма вообще и травм головы в частности. К мерам безопасности относятся: ношение шлемов при езде на мотоцикле, велосипеде, роликах, скейте; ношение касок на стройке, при восхождении в горах, занятии байдарочным спортом и другими видами экстрима.
Вероятные осложнения и последствия травмы
Последствием перелома лобной кости является нарушение функций мозга.
Осложнения травмы могут иметь как прямой, так и отдаленный характер. В пером случае речь идет о патологических изменениях, которые возникают непосредственно в момент повреждения кости, во втором – о нарушениях функций органов, которые являются результатом механического повреждения.
К последствиям относят:
- повреждение мозгового вещества,
- внутримозговые гематомы,
- инфицирование,
- параличи,
- парезы,
- мозговая гипертония и последующее развитие инсульта,
- эпилепсия,
- энцефалопатия,
- головные боли, протекающие по типу мигрени,
- нарушения психики,
- потеря навыков самообслуживания.
Повреждение лобной кости – серьезная травма, которая нарушает основные функции мозга и вызывает ряд осложнений. В зависимости от травмирующего фактора, рана может проявляться в разных формах, наиболее опасной из которых является дырчатое повреждение, влекущее мгновенную смерть пострадавшего. При переломе лобной кости важна своевременно оказанная помощь.
Перелом лобной кости относят к категории тяжелых травм, возникающих под воздействием прямого удара или другого механического воздействия. Лобная кость локализуется в области переднего участка черепной коробки и является ее основой. С ее участием образуется свод черепа и передняя черепная ямка. Любые повреждения этого участка головы могут затрагивать жизненно важные участки мозга.