О.А.Романова, Н.Г.Артемьева, Э.А.Ягубова, И.М.Рудакова, В.Н.Марычева, А.А.Вещевайлов.
Ведущие клиники в Израиле
Ассута
Израиль, Тель-Авив
Ихилов
Израиль, Тель-Авив
Хадасса
Израиль, Иерусалим
По своей структуре неоплазия похожа на прочие злокачественные новообразования, которые зарождаются в тканях нейроэктодермального происхождения: медуллобластому, ретинобластому. Раковый процесс берет свое начало в клетках эпифиза — железы, которая вырабатывает мелатонин (он регулирует циклы бодрствования и сна). Эпифиз синтезирует несколько биоактивных веществ – гормонов, которые влияют на человеческие биоритмы и участвуют в деятельности эндокринной, нервной и пищеварительной систем.
Это заболевание встречается лишь в 0,1% случаев всего количества интракраниальных опухолей, по МКБ10 пинеобластома имеет код C75.3.
Шишковидная железа, или эпифиз, имеет минимальные размеры и находится между полушариями мозга за 3-им желудочком. Рядом с ним расположен «сильвиев водопровод», по которому происходит циркуляция ликвора. Эта сложная анатомическая зона, где и развивается пинеобластома, носит название пинеальная область.
Макроскопически пинеобластома является плотно-эластичным образованием бурого оттенка, микроскопически это опухоль является совокупностью мономорфных клеток мелкого размера с гиперхромными ядрами.
Можно выделить несколько особенностей пинеобластомы:
- Агрессивный рост. Это ведет к появлению ярко выраженной клинической картины всего за несколько месяцев.
- Повышенная выработка мелатонина – гормона, который отвечает за нормальное засыпание и пробуждение.
- Перекрытие желудочков мозга при росте опухоли, что ведет к гидроцефалии.
- Распространение опухоли на спинной мозг.
- Преобладающее диагностирование этой неоплазии у детей и подростков приблизительно до 18 лет.
Признаки и симптомы
При глазокожном альбинизме 1 типа может возникнуть несколько проблем со зрением, включая непроизвольное движение глаз вперед и назад (нистагм), уменьшение пигмента радужки (трансиллюминация радужки), уменьшение пигмента сетчатки, отсутствие развития макулы (гипоплазия желтого пятна), что приводит к аномальному развитию фовеа (область глаза, отвечающая за остроту зрения), плохая острота зрения и патологические связи в нервах от сетчатки к мозгу, что вызывает косоглазие и снижает восприятие глубины. Острота зрения у людей может варьироваться от 20/60 до 20/400, обычно в зависимости от количества пигмента, присутствующего в глазу. Острота зрения обычно лучше у людей с большим количеством пигмента меланина.
Глазокожный альбинизм 2 типа (ГКА 2) связан с теми же проблемами зрения, что и при ГКА 1 типа. Люди с ГКА 2 типа имеют широкий спектр пигментации кожи, которая частично зависит от их генетического фона и присутствующих мутаций. Цвет волос обычно не полностью белый, и в коже может присутствовать некоторое количество пигмента, но цвет кожи обычно светлее, чем у здоровых родственников. У людей, подвергающихся длительному пребыванию на солнце, могут развиться пигментные невусы и лентиго. Этого не происходит при других типах ГКА. Снижение пигментации кожи очевидно у африканцев и афроамериканцев, но окраска кожи кажется близкой к нормальной в других популяциях с обычно более светлой пигментацией, но пораженные люди не загорают. Коричневый ГКА — это подтип ГКА 2, при котором волосы и кожа окрашены в более темный цвет. Об этом типе ГКА сообщалось только у лиц африканского происхождения. ГКА 2 типа связан с мутациями в гене OCA2, ранее называвшемся геном P.
Глазокожный альбинизм 3 типа (ГКА 3) первоначально был описан в африканской популяции. У пораженных людей кожа от красного до красновато-коричневого цвета, рыжие или красноватые волосы, а также карие глаза, и это состояние первоначально было названо рыжим альбинизмом. ГКА 3 типа в настоящее время идентифицирован в нескольких дополнительных популяциях, особенно азиатского происхождения, включая китайцев и японцев, а также у индейцев из Азии и Северной Европы. У людей азиатского происхождения светлые волосы со светло-каштановыми бровями и кожа светлее, чем у их предков. Пигментация волос и кожи увеличивается с возрастом. Проблемы со зрением не такие серьезные, как при ГКА 1 или ГКА 2 типа. Нистагм и светобоязнь могут отсутствовать. ГКА 3 связан с мутациями в гене белка 1, связанного с тирозиназой (TYRP1).
Глазокожный альбинизм 4 типа (ГКА 4) характеризуется физическими признаками, аналогичными ГКА 2. Цвет волос у пораженных людей может варьироваться от желтого до коричневого. Острота зрения может варьироваться от 20/30 до 20/400 в зависимости от количества присутствующего пигмента, но обычно она находится в диапазоне от 20/100 до 20/200. После детства зрение обычно стабилизируется. ГКА 4 типа был первоначально идентифицирован у человека турецкого происхождения и был обнаружен в азиатских популяциях, включая японцев, корейцев и немцев, ГКА 4 связан с мутациями в гене SLC45A2 (ранее называвшемся MATP), мембранно-ассоциированном транспортном белке.
Клинический случай
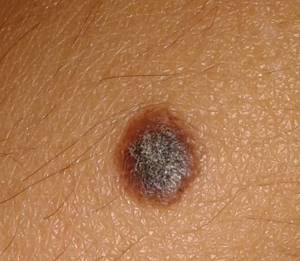
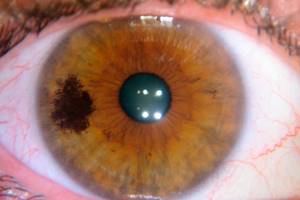
40-летний белый мужчина обратился к своему врачу по поводу коричневого пятна на глазу (рис. 13-1). Он заметил это пятно много лет назад, но, прочитав недавно в Интернете информацию о коричневых пятнах в глазу обеспокоился по поводу меланомы глаза. Он считает что пятно изменилось в размере. Дискомфорт и нарушения зрения не отмечались. Пациент был направлен на биопсию, гистологическое исследование выявило доброкачественный невус, не требующий какого-либо лечения.
ЭПИДЕМИОЛОГИЯ
Хотя информации о частоте пигментации глаза, кроме физиологического (расового) меланоза, мало, в исследовании гистологического строения пигментированных новообразований сообщалось о том, что 52% из них составляли невусы, 21% — первичный приобретенный меланоз, и 25% составляли меланомы.
- Невусы конъюнктивы и склеры — наиболее частая причина пигментации глаза у представителей рас со светлой кожей. Пигментация обычно выявляется в молодом возрасте, чаще у представителей европеоидной расы.
- Физиологический (расовый) меланоз в 90% случаев наблюдается у чернокожих может быть врожденным и часто проявляется в первые годы жизни.
- Первичный приобретенный меланоз обычно выявляется у лиц среднего/пожилого возраста и также чаще встречается у представителей европеоидной расы. Меланома конъюнктивы встречается редко, ее частота 0007% (7 на 1000000) у европеоидной расы; у представителей других рас она встречается еще реже.
Клиническая картина заболевания
Меланома сетчатки глаза на ранних стадиях специфических симптомов не имеет. В этом и заключается основная опасность этой опухоли — она редко обнаруживается тогда, когда лечение еще может привести к полному выздоровлению. В некоторых случаях наблюдаются следующие признаки: появление и распространение области затемнения на радужке, зрительных эффектов в виде мушек, вспышек, ряби. Возможно снижение остроты и сужение поля зрения. При появлении хотя бы одного из этих симптомов необходимо срочно обратиться к офтальмологу.
На первой стадии меланома не приводит к существенному ухудшению общего состояния организма. Возможно появление незначительного помутнения на сетчатке. При опухолях второй степени развиваются такие осложнения, как отечность век, боли в области глаз, покраснение склеры, признаки воспаления в пораженной области. На третьей стадии злокачественное новообразование распространяется за пределы глазного яблока. Основные симптомы, появляющиеся на данном этапе, — разрушение стенок глазницы, выпирание глаза вперед, снижение внутриглазного давления. Возможно поражение склеры. Четвертая стадия характеризуется распространением раковых клеток по всему организму. Симптомы заболевания на данном этапе схожи с проявлениями терминальных стадий любых злокачественных новообразований.
Поражаются внутренние органы — печень, почки, кости, легкие и головной мозг. Появляется интенсивный болевой синдром, пациент резко теряет в весе, становится слабым, вялым и апатичным. Могут наблюдаться такие симптомы, как гемофтальм — кровоизлияние в глазное яблоко, воспаление склеры, помутнение хрусталика. В некоторых случаях меланоз глаз может обнаруживаться совершенно случайно. Отслоение сетчатки — наиболее тяжелое осложнение заболевания.
Методы диагностики
Когда меланома хориоидеи выявлена вначале ее формирования, есть надежда на благоприятный прогноз. Если опухоль располагается в центре сосудистой оболочки, зрение нарушается быстро. Признаки наблюдаются в виде:
- присутствия узлов;
- изменения оттенка радужки;
- участков кровоизлияния;
- воспаления в глазных камерах.
Когда новообразование располагается в области, что не обладает прозрачностью, обнаружить его сложно. В этом случае прибегают к различным методам исследования, применяя биомикроскопию, осматривают глазное дно, где находят пораженные участки. Используя флуоресцентную ангиографию, при которой вводят специальный краситель, определяют состояние сосудов хориоидеи, выявляют признаки отслоения сетчатки.
Компьютерная томография и ультразвуковое сканирование назначаются, если есть подозрение развития опухоли. Размер ее определяют с помощью эхографии. Биопсию производят, чтобы исследовать клетки новообразования.
Если обнаружена меланома, назначают рентген легких, УЗИ печени, поскольку злокачественная опухоль, которая формируется на сосудистой оболочке глаза, опасна метастазированием в другие органы.
Диагностика невусов
в первую очередь, с меланомойВ диагностике невусов могут быть применены следующие виды обследования:
- сбор анамнеза (опрос пациента);
- визуальные данные;
- дерматоскопия;
- индикация изотопом фосфора;
- эхография;
- рентгенография;
- термометрия;
- биопсия.
Сбор анамнеза
переохлаждение, воздействие высоких температур, контакт с химикатами или облучение
Визуальные данные
Обнаруженные новообразования врач оценивает по следующим критериям:
- количество родинок;
- размер;
- локализация;
- цвет;
- консистенция;
- время появления;
- изменения со времени последнего осмотра.
На основании данных объективного осмотра доброкачественные и злокачественные образования можно различить следующим образом:
- образования более 1 см в диаметре чаще склоны к малигнизации;
- заострение краев родинки, потеря правильной формы и ее разрастание в стороны указывает на постепенное злокачественное перерождение;
- появление болевых ощущений или зуда в области невуса, который до этого не причинял неудобств;
- появление мелких узелков (чаще всего черных и плотных) на поверхности родинки;
- быстрое уплотнение, или, наоборот, размягчение невуса (не на фоне терапии);
- точечные кровотечения на поверхности родимого пятна или родинки (в том числе выделение сукровицы с образованием корочки);
- высыхание и шелушение поверхности невуса;
- выпадение волос из волосяных фолликулов (если таковые были на поверхности родинки);
- постепенная смена цвета (особенно, если в итоге окраска стала неравномерной);
- покраснение кожи и признаки воспаления вокруг родинки;
- появление мелких точечных образований вокруг невуса.
Дерматоскопия
Индикация изотопом фосфора
Эхография
Рентгенография
Термометрия
как доброкачественных, так и злокачественных
Биопсия
Существует два основных вида биопсии:
- Пункционная биопсия. Данная процедура подразумевает взятие фрагмента ткани с помощью специальной иглы. Клетки берутся точечно и в ограниченном количестве, поэтому информативность метода ограничена. Тем не менее, в большинстве случаев этого хватает, чтобы верно поставить диагноз и дать пациенту правильный прогноз относительно развития болезни. Процедура делается обычно под местной анестезией (обезболиванием).
- Тотальная эксцизионная биопсия. Данный метод можно отнести как к диагностическим, так и к лечебным мероприятиям. Дело в том, что при нем удаляется новообразование для последующего гистологического исследования. Точность данного метода наиболее высока, потому что врач имеет в распоряжении достаточно материала. Данный метод диагностики применим только по отношению к поверхностным невусам размером до 0,5 – 1 см. Удаление обычно производится под общим наркозом. Цель исследования родинки после ее удаления в том, чтобы обнаружить признаки перерождения в меланому. Если их находят, пациенту назначают курс химиотерапии, так как опухоль может появиться вновь.
масштабное иссечение тканей, ампутацииобщий анализ кровибиохимический анализ кровианализ мочи
Невус хориоидеи глаза (яблока, радужки, слезного мясца, сетчатки): пигментная форма, чем опасен, прогноз
Хориоидальный невус представляет собой доброкачественную опухоль, которая располагается в сосудистой оболочке. Встречается это новообразование у 5-10% пациентов с белой кожей. У темнокожих людей невус сосудистой оболочки диагностируется крайне редко. Пигментное образование в хориоидеи представляет собой очаговое скопление меланоцитов, то есть пигментных клеток.
В большинстве случаев невус носит врожденный характер, однако пигментация этих новообразований появляется несколько позже, в основном в пубертате. В связи с этим диагностика заболевания происходит чаще у взрослых пациентов.
Встречаемость невуса хориоидеи не зависит от пола. Чаще всего невус сосудистой оболочки располагается в заднем отделе глазного дна и за экватором глазного яблока.
Однако встречаются и другие локализации новообразования, например, непосредственно в экваториальной области или в преэкваториальной зоне.
На ранних этапах развития невус сосудистой оболочки возникает в поверхностных слоях, а в дальнейшем он распространяется и на глубжележащие зоны.
Причины возникновения
Родинка способна появиться у грудных детей, взрослых и пожилых людей. При этом глазной невус может быть локализован на радужке, на белке или на роговице. В некоторых случаях родинка не видна и обнаружить ее можно только при помощи офтальмологического микроскопа.
Как правило, родимое пятно видно со стороны. Оно имеет более темный пигментный состав. Поэтому невус сильно заметный у людей со светлыми глазами. Чтобы понять чем он опасен, необходимо разобраться в причинах возникновения образования:
Врожденная особенность
Тогда зрачок и белок будут иметь невус уже с первых дней жизни ребенка. У новорожденных часто данное пятно небольших размеров. Но со временем глазок меняет цвет и он разрастается. При этом его увеличение очень интенсивное.
| Врожденный невус не представляет опасности для зрения. При нем не происходит нарушение зрительной функции и влияния на работу капилляров. |
Приобретенный невус
В данном случае родинка появляется в течение жизни. И произойти это может в любой момент. Ведь конъюнктив и глаз в течение жизни подвергаются разным влияниям.
При этом такие воздействия могут быть направлены не только непосредственно в конъюнктивальную область. К этому приводят сильные стрессы, изменения гормонального фона, период беременности и так далее.
В любом из перечисленных случаев есть вероятность появления родимого пятна на глазу.
Причины
Хориоидея располагается под склерой сосудистой оболочки, которая стабилизирует глазное давление и питает сетчатку глаза. Поскольку нервные окончания отсутствуют, то не возникает неприятных болевых ощущений, они появляются только при поражении более глубоких слоев.
По теме
По каким симптомам можно распознать глиому зрительного нерва
- Наталья Геннадьевна Буцык
- 3 сентября 2020 г.
Причина развития невусов кроется в увеличенной концентрации меланина, подобное состояние могут спровоцировать следующие факторы:
- Нарушения на гормональном уровне.
- Инфекционные процессы.
- Сильные стрессовые ситуации.
- Воспалительные реакции.
- Генетическая предрасположенность.
- Применение гормональных противозачаточных средств.
Больше к появлению невуса предрасположены люди со светлой кожей и волосами.
Виды родинок в глазу
Типичный невус
Располагается на радужке глаза. Эта область еще называется конъюнктивой. Такие родинки представляют собой небольшие пятнышки диаметром несколько сантиметров. Как правило, они имеют четкую форму и края. Окраска невуса зачастую коричневая.
Атипичный невус
Может быть бесцветным и располагаться на внутренней поверхности радужки глаза, где его не видно. Соответственно, он незаметен со стороны. Начальный невус также имеет небольшие размеры. При этом могут не меняться в течение жизни человека. Но при увеличении родинки, последующая стадия выражена более обширным невусом. Он начинает занимать много места и переходит на белок.
Невус конъюнктивы
Охватывает два предыдущих вида. Поскольку это радужная оболочка глаза, то родинки, которые находятся на ней, является невусами конъюнктивы. Указанный вид пятен дополнительно разделяют на кистозные и сосудистые.
Так, кистовидные не имеют ярко выраженного цвета и представляют собой похожие на соты образования. Между тем как капиллярные создадутся из мелких кровеносных сосудов. Поэтому они имеют бледно-розовый или красный цвет.
Прогноз при гистиоцитозе из клеток Лангерганса
У детей старше двух лет с локализованным гистиоцитозом Х прогноз является успешным. Предполагается, что смертность в ходе гистиоцитоза без захвата так называемого Риск органов (органов высокого риска — костного мозга, печени, селезенки или легких) составляет около 10 процентов. Значительно более высокий процент случаев смерти и резистентности к лечению отмечается в случаях гистиоцитоза многих органов, злокачественного и синусового гистиоцитоза.
Прогноз также хуже у взрослых курильщиков с признаками легочного фиброза, обструкции или с рецидивирующими плевральными рефлексами. Долгосрочное наблюдение за пациентами показывает, что гистиоцитоз из клеток Лангерганса может предрасполагать пациентов к раку легких, а также к лимфатическому (гематома) и гемопоэтическому (лейкоз) раку.
Причины, факторы риска
На сегодняшний день установлены различные генетические особенности в клетках кожной и увеальной меланомы. Первая разделяется на опухоли, содержащие мутации в BRAF, RAS или NF1, а вторая в 85–90% случаев имеет мутации в белках GNAQ или GNA 11.
Точные причины генетических дефектов и последующего бесконтрольного деления клеток не установлены. Однако можно выделяют несколько факторов, при наличии которых шанс возникновения данной опухоли увеличивается.
- Имеющийся невус Ота (окулодермальный меланоцитоз). Риск злокачественного его перерождения составляет 1 случай на 400 человек.
- Хориоидальный или увеальный невус. Они довольно часто встречаются среди белого населения, злокачественная их трансформация – явление редкое.
- Опасность составляют гигантские пятна (более 10 мм в диаметре). Они перерождаются в увеальную меланому в 18% случаев.
- Наследственная предрасположенность.
- Голубой или зеленый цвет глаз, светлая кожа.
- Возраст старше 60 лет.
- Искусственное Уф — облучение.
- Влияние естественного солнечного света считается пока недоказанным в увеличении риска развития УМ (в отличие от кожных форм), но данный фактор продолжает считаться пограничным.
Часто ли у детей бывает меланома?
К счастью, эта болезнь достаточно редко встречается в детском возрасте. Само заболевание представляет собой злокачественную опухоль нейроэктодермального происхождения. Меланома развивается из меланоцитов. Это клетки, которые продуцируют пигмент – меланин.
По данным разных авторов, меланома встречается в 2,5% случаев от всех объемных новообразований у детей. Это всего 0,3% от всех опухолей кожи и слизистых оболочек в детском возрасте. В среднем ежегодно заболевает один ребенок на 1 000 000 детского населения. Тревожно, но в последние годы количество случаев меланомы у детей растет.
В США ежегодно регистрируются случаи детской меланомы: на 99 взрослых с данным диагнозом приходится примерно 1 ребенок.
Самая высокая заболеваемость зарегистрирована в Австралии (4 ребенка на миллион).
В России наиболее подвержены заболеванию дети, проживающие в Северо-Кавказском федеральном округе.