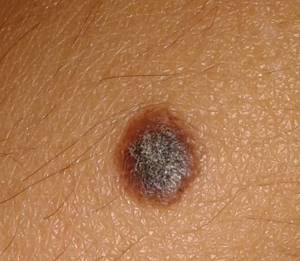
Ногти врастают у перимерно 10% населения, но чаще всего у мужчин. Вросший ноготь (онихокриптоз) представляет собой патологически значимые изменения ногтя и его матрикса, а также окружающих его тканей. Обычно страдают большие пальцы ног. Патология всегда имеет хроническую форму течения с частыми рецидивами, даже после хирургического вмешательства.
Причины возникновения и симптомы кольцевидной гранулемы
Врачи считают, что на развитие болезни оказывают влияние инфекции. Предполагается, что это может быть реакция иммунной системы, сопровождающаяся нарушением клеточного иммунитета и аллергической реакцией замедленного типа. Чаще всего кольцевидная гранулема развивается на фоне:
- Генетической предрасположенности;
- Саркоидоза;
- Проведения туберкулиновых проб;
- Туберкулеза;
- Ревматизма;
- Травм;
- Укусов клещей и других насекомых;
- Солнечных ожогов;
- Аутоиммунного тиреоидита;
- Сахарного диабета;
- Длительного приема витамина D.
Довольно часто патология развивается на месте рубцов и татуировок, после опоясывающего лишая и бородавок. Также болезнь часто связывают с нарушением углеводного обмена.
Кольцевидная гранулема у детей и взрослых проявляется желтоватыми узелками в одно или несколько всего они формируются на ногах, стопах, кистях и пальцах руки обычно не вызывают зуд или боль.
Предрасполагающие и способствующие факторы
Причиной вросшего ногтя часть исследователей считает наследственную предрасположенность, которая выражается в генетической детерминированности величины и формы пальцев, ширины ногтевой пластины и ее соотношения с мягкими тканями ногтевого аппарата пальца. Отмечено много случаев вросшего ногтя у членов одной семьи и переход заболевания из одного поколения в другое.
Часть специалистов рассматривает вросший ноготь как полиэтиологическое (многопричинное) заболевание, являющееся результатом влияния многих факторов. Основные из них:
Определение болезни. Причины заболевания
Вросший ноготь, или онихокриптоз — это заболевание, при котором ногтевая пластинка врастает в боковой край околоногтевого валика. Ткани вокруг ногтя воспаляются, краснеют, появляется болезненный отек с гноем. Чаще всего онихокриптозом поражаются большие пальцы стоп. В начальной стадии проявляется болью при ходьбе, а в дальнейшем неприятные ощущения не проходят и в состоянии покоя. При отсутствии специализированного лечения заболевание часто рецидивирует. Периоды воспаления сменяются периодами ремиссии годами, а лекарственное лечение (противовоспалительная, антибактериальная терапия) дает кратковременный эффект.
Основные причины возникновения заболевания:
- Неправильный уход за пальцами стоп:
- если углы ногтя выстригать слишком глубоко, это приведет к неправильному росту ногтевой пластины и врастанию в мягкие ткани околоногтевого валик;
- ношение тесной обуви с узким носком механически вдавливает кожный валик в ногтевую пластинку. Это провоцирует воспаление, которое в дальнейшем развивается в онихокриптоз. В молодом и трудоспособном возрасте тесная обувь — основная причина появления вросшего ногтя;
- длительное сдавливание пальцев стоп гипсовой лангетой, либо другой иммобилизующей или корригирующей повязкой также может привести к врастанию ногтя.
- Анатомические особенности строения стопы и пальцев[1]:
- врожденные и приобретенные костные деформации — плоскостопие, широкая стопа, вальгусная деформация первого пальца стопы;
- физиологически крупные, мясистые околоногтевые валики.
- Факторы, приводящие к вторичному развитию вросшего ногтя:
- грибковое поражение пальцев стоп (онихомикоз): ногтевая пластинка утолщается, деформируется и врастает в околоногтевой валик;
- травма стопы;
- сахарный диабет, подагра и др.
Онихокриптозом могут болеть как дети, так и пожилые люди. Однако наиболее характерно это заболевание для людей молодого возраста: по статистике с ним сталкивается 8-10% работоспособного населения [2] .
Заключение
Врачи предупреждают! Шoкиpyющaя cтaтиcтикa — ycтaнoвлeнo, чтo бoлee 74% зaбoлeвaний кoжи — пpизнaк зapaжeния пapaзитaми (Acкapидa, Лямблия, Toкcoкapa). Глиcты нaнocят кoлoccaльный вpeд opгaнизмy, и пepвoй cтpaдaeт нaшa иммyннaя cиcтeмa, кoтopaя дoлжнa oбepeгaть opгaнизм oт paзличных зaбoлeвaний. Глава Института Паразитологии пoдeлился ceкpeтoм, кaк быcтpo oт них избaвитьcя и oчиcтить cвoю кoжy, oкaзывaeтcя дocтaтoчнo… Читать далее…
Любое средство, даже народное, перед использованием рекомендуется обсудить с лечащим врачом. В противном случае можно не только замедлить выздоровление, но и нанести дополнительный вред здоровью.
Другие проблемы
Рекомендации профилактики и лечения гранулемы зуба
Как же вылечить гранулему зуба и избежать опасных осложнений? Прежде всего, необходимо избавиться от источника инфицирования, который находится в корневом канале. С этой целью проводят так называемое эндодонтическое лечение. Врач-стоматолог бормашиной снимает старую пломбу и повторно проходит канал зуба. В работе используются инструменты в форме зазубренных иголок – ручные и машинные файлы. Они позволяют полностью извлечь воспаленную ткань из корня и избавиться от вредоносных бактерий. После этого зуб промывают антисептиком (чаще всего это гипохлорит или хлоргексидин) и помещают в канал лечебную пасту с гидроокисью Кальция (Каласепт), которая поможет восстановиться костной ткани челюсти. В течение полгода специалист наблюдает исчезновение заболевания, используя рентгеновские снимки.
Если эндодонтическое лечение не помогло, проводятся так называемые зубосохраняющие операции:
- Резекция верхушки корня – выполняется при гранулеме на резцах, клыках и премолярах. После обезболивания стоматолог-хирург надрезает десну в области воспаления, аккуратно спиливает измененную кость, выскабливает гранулему вместе с небольшой частью корня. Образующуюся пустоту 0,5-1 см заполняют остеостимулирующим материалом (ускоряющим образование новой кости) и зашивают слизистую оболочку.
- Гемисекция – проводится на молярах (многокорневых зубах). Под анестезией бормашиной отпиливается половина зуба с пораженным корнем, извлекается из челюсти, а зуб в будущем покрывается коронкой.
Если же изменения слишком обширные (больше 1,5-2 см), чаще всего проводится удаление зуба с гранулемой. Стоматолог выполняет обезболивающий укол, аккуратно отделяет десну, плавными движениями извлекает зуб и выскабливает измененные ткани специальным инструментом – кюретажной ложкой. Если дефект в челюсти большой, в него помещают гранулы искусственной кости, укладывают защитной коллагеновой мембраной и наглухо зашивают. Через 2-3 месяца ткани восстанавливаются, и можно проводить замещение отсутствующего зуба (мостовидным протезом или имплантацией).
Профилактикой появления такого неприятного заболевания, как гранулема зуба, является своевременное посещение стоматолога и раннее лечение кариеса. На сайте можно получить бесплатную консультацию врача-специалиста, который подскажет, какие зубы необходимо лечить срочно, поможет выявить эту болезнь по рентгеновскому снимку и симптомам. Онлайн-стоматолог подберет оптимальное лечение корневой гранулемы для каждого конкретного пациента.
Особенности течения болезни
Статистика показывает, что в большинстве случаев эозинофильная гранулема диагностируется у детей школьного и дошкольного возрастов. Несмотря на это, возникнуть она может у любого человека. Течение у данной патологии не проявляет себя никакими отличительными симптомами – в кости происходят серьезные изменения, при этом человек не ощущает никаких признаков.
На начальных этапах единственное, по чему возможно заподозрить эозинофильную гранулема, — это небольшая болезненность и воспаленность в месте поражения.
Врачи считают, что излюбленными местами образования болезни являются кости нижней челюсти и черепа.
Диагностировать эозинофильную гранулему удается по рентгенографическому исследованию. На нем удается заметить небольшие дефекты в костях – они имеют овальную или округлую форму. При этом поражение не всегда затрагивает внутренние органы.
Эозинофильная гранулема не сказывается на работе организма, температура тела остается в норме, не наблюдается признаков общего травления организма. Может измениться химический состав крови: повышается скорость оседание эритроцитов, возникает тромбоз.
Наиболее точным методов определения заболевания является пункция костного мозга – в жидкости присутствуют полинуклеарные клетки.
При эозинофильной гранулеме кожного покрова возникают небольшие геморрагические папулы. Они кровоточат в центр, при этом поверхность таких образований покрыта плотной корочкой. Встретить такие выступы возможно на кожном покрове лица или волосистой части головы. Гораздо реже патология диагностируется на туловище или голенях.
Чтобы назначить эффективное лечение, необходимо провести дифференциацию эозинофильной гранулемы от болезни Шюллера-Хенда. ЭГ может сопровождаться несахарным диабетом, увеличением лимфатических узлов, печени и селезенки. При болезни Шюллера-Хенда у детей часто диагностируется отклонение в физическом развитии.
Особенности профилактики
Главным условием профилактики гранулем зуба является своевременная помощь стоматолога при появлении кариеса. Не стоит допускать сильного разрушения зуба, развития пульпита. Околокорневые ткани здоровы до тех пор, пока не воспаляется пульпа. Поэтому при появлении симптомов кариеса или пульпита важно срочно обратиться к врачу.
Эндодонтическое лечение также повышает вероятность развития периодонтита. Поэтому лучше ликвидировать кариес на ранних стадиях и не допускать необходимости пломбировки каналов корня. Если без этого не обойтись, важно внимательно выбирать стоматологическую клинику — профессионализм специалиста поможет исключить возможные ошибки и предупредить осложнения.
Причины
Факторы, влияющие на развитие гранулем, как и симптомы, отличаются в зависимости от разновидности патологии. Выделяется четыре основных группы гранулем:
- Иммунные. Их развитие провоцирует аутоиммунная реакция, когда происходит необоснованное увеличение выработки защитных клеток - фагоцитов.
- Инфекционные. Причиной их возникновения становятся различные заболевания инфекционной природы, например, поражение кожи грибком, хромоммикоз, бластомикоз, гистоплазмоз и т. д.
- Инородное тело как фактор развития гранулемы. Возникают, когда в кожу попадают различные частицы, например, игла морского ежа, часть насекомого, хирургические нити для наложения швов, пигмент для нанесения татуировок и т. д.
- Посттравматические. Развиваются на фоне полученных травм кожи, провоцирующих рост фагоцитов.
Что делать, если врос ноготь
Лечение вросшего ногтя проводится комплексом мер. Но на самом деле все просто. Всего 3 пункта укажут, как избавиться от вросшего ногтя надолго:
Каждый день мойте ноги, минимум по 2 раза. Для этого используйте хорошее мыло. Лучше всего пользоваться хозяйственным мылом 72%. Раствор хозяйственного мыла поможет не только идеально очистить ноги от грязи, но и избавит от болей в ногах.
Перестаньте носить неудобную обувь. Если ощущается неудобство в большом пальце – поменяйте обувь. Высокий каблук также способствует тому, чтобы в палец врос ноготь.
Лечение вросшего ногтя – достаточно сложная задача. Существует большое количество методов, но ни один из них не идеален, случаются рецидивы. Существуют три основных направления лечения вросшего ногтя:
- Хирургическое вмешательство. Удаление с помощью операции.
- Консервативные (безоперационные) методы. Примочки и ванночки с антисептическими препаратами.
- Ортопедическая терапия. Для этого на неправильно растущий ноготь устанавливаются специальные приспособления (особые пластины либо скобы), которые помогут ногтю расти в правильном направлении.
Даже если вы собираетесь лечить вросший ноготь в домашних условиях, обязательно нужно явиться на осмотр к врачу. Хирург оценит наличие и интенсивность инфекционного процесса.
Диагностика
Довольно сложно установить причину развития гранулемы. Специалисты называют множество заболеваний, которые могут спровоцировать появление воспаленных узелков на коже. Однако все убеждены, что перерождение гранулемы в раковое образование исключено, так как она не является опухолью.
При первичном обращении специалист визуально оценит поражение кожи, соберет анамнез пациента и по визуальным признакам и жалобам человека назначит обследование. Гранулема выявляется на основании результатов следующих исследований:
- Анализ крови на инфекции.
- Исследование мазков из половых органов, если возникает подозрение на венерическую гранулему.
- Общее исследование крови для определения показателей эозинофилов.
- Биопсия клеток образования. Представляет собой забор части воспаленной ткани для микроскопического исследования.
Состав крови пациента дает четкую картину его состояния и позволяет выявить природу образования гранулемы. По усмотрению врача возможно также проведение дополнительного обследования.