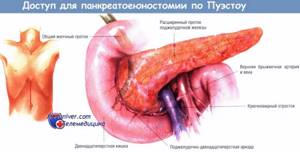
При проведении рентгенологического исследования в прямой проекции органы средостения образуют интенсивную срединную тень. С боков она четко отграничена от легких, книзу сливается с медиальными отделами купола диафрагмы, вверху заметно суживается и плавно переходит непосредственно в область шеи.
ОБНОВЛЕНИЯ
26 сентября 2020, 09:32:44
Blogpost
08 июня 2019, 16:18:59
Токсикозы при кишечных инфекциях
08 июня 2019, 16:10:24
Токсикозы при кишечных инфекциях
07 июня 2019, 22:59:05
Острый обструктивный ларингит (круп) у детей
09 мая 2019, 16:13:23
Заболеваемость
27 апреля 2019, 16:00:00
Амбулаторно-поликлиническое обслуживание населения
24 апреля 2019, 01:02:18
Недостаточность питания у детей раннего возраста
17 апреля 2019, 22:26:23
Желчно-каменная болезнь: лечение
17 апреля 2019, 22:21:37
Желчно-каменная болезнь: диагностика
17 апреля 2019, 22:07:42
Желчно-каменная болезнь: этиология и патогенез
Симптомы образования средостения
Опорные клинические симптомы определяются структурой ткани, из которой развивается опухоль, и меняются в зависимости от их локализации. В начальном периоде при медленном росте явных клинических симптомов нет. Единственным опорным симптомом в таких ситуациях является «факт наличия опухолевидного образования» (ФНОО), которое может быть выявлено случайно или при профилактическом флюорографическом обследовании. Лишь при увеличении образования наблюдается сдавление, смещение или разрушение окружающих тканей и прилегающих органов.
Выделяют три вида компрессионных синдромов: органные (смещение и сдавление сердца, бронхов, пищевода), также сосудистые (сдавление плечеголовных и верхней полой вен, лимфатического протока, аорты) и неврогенные (сдавление блуждающего, диафрагмального, симпатического нервов). Неврологические симптомы проявляються при неврогенных образованиях, синдром верхней полой вены при образованиях переднего средостения, исходящих из вилочковой железы. Проявлениями опухоли средостения могут быть кашель, одышка, в груди, затруднения при глотании, охриплость голоса. Могут также возникнуть синдром Горнера, перикардиальная тампонада или вегетативные реакции (красные пятна на коже, чередующиеся с бледностью) — при неврогенных или карциноидных опухолях.
Наблюдаются также симптомы общей интоксикации за счет продуктов, вырабатываемых образованием средостения (особенно опухолями симпатической нервной системы — катехоламиновая интоксикация), распада и сопутствующих воспалительных процессов.
Диагностика тератом средостения
При рентгенодиагностическом исследовании в загрудинном пространстве определяется округлое образование, с четкими границами, не смещающиеся при глотании и кашле. Обнаружению включений в содержимом кисты способствует компьютерная томография, особенно при создании пневмомедиастинума. Симптом двухслойности дермоидной кисты, обусловленный оседанием плотных масс на дно, встречается редко. Прорыв кисты в бронх или в трахею ведет к появлению горизонтального уровня жидкости. При быстром росте кисты и потере четких границ нужно думать о малигнизации. При прорыве кисты в бронх исследование мокроты способствует уточнению диагноза. Дифференциальный диагноз проводится с кистами и абсцессом легкого, раком и опухолями грудной стенки, экссудативным плевритом, аневризмой аорты и сердца.
Факторы риска и локализация
Причины опухолей верхнего и заднего средостения возникают по следующим причинам:
- курение, причём степень вреда усиливается со стажем и количеством выкуренных сигарет в сутки;
- с возрастом защитные функции организма снижаются, важно вести здоровый образ жизни;
- существует множество воздействий внешней среды, способных вызвать мутацию клеток:
- ионизирующее излучение,
- контакт с вредными химикатами,
- действие радона в закрытых помещениях,
- бытовая пыль или на производстве,
- неблагоприятная экология в месте проживания,
- стрессовые ситуации,
- неправильное питание.
Область средостения условно разделяют на этажи:
- верхний,
- средний,
- нижний.
Также область средостения разделяют условно вертикальными плоскостями на отделы:
- передний,
- средний,
- задний.
Соответственно опухоли, что возникают в конкретных отделах, соответствуют патологии органов и тканей между ними, расположенных в этих зонах.
Передней части
Опухоли переднего средостения:
- тератомы,
- мезенхимальные опухоли,
- лимфомы,
- тимомы.
Верхней
Образования верхней части средостения:
- загрудинный зоб,
- лимфомы,
- тимомы.
Задней
Опухоли задней части средостения, могут быть:
- неврогенные опухоли,
- энтерогенные кисты.
Опухоль переднего средостения у детей
Герминативные опухоли у детей
Герминативные опухоли средостения [тератома, тератокарцинома, хориокарцинома, семинома, опухоль эндодермального синуса (желточного мешка)] составляют 9 — 11% медиастинальных опухолей, локализуются преимущественно в переднем средостении, встречаются в любом возрасте и обычно обнаруживаются случайно.
90% всех случаев герминативных опухолей приходится на зрелые или незрелые тератомы. Радиологически тератому можно отличить от иных опухолей, если она содержит мягкие ткани, жир и кальцинаты.
- Гомогенные опухоли с низким коэффициентом аттенуации можно расценить как жировую тератому;
- Медиастинальные опухоли средостения с вариабельным коэффициентом аттенуации могут быть как доброкачественными, так и злокачественными герминативными опухолями, смешанными опухолями или липосаркомой;
- Злокачественные герминативные опухоли чаще обнаруживаются у мальчиков, доброкачественные — половой принадлежности не имеют.
Симптомы герминативной опухоли
Клиническая картина складывается из болей в грудной клетке, одышки, кровохарканья, синдрома верхней полой вены, гормональных нарушений.
Лечение герминативной опухоли
Радиологические методы не способны надёжно отдифференцировать доброкачественные и злокачественные герминативные опухоли, поэтому объёмные образования подлежат тщательному хирургическому удалению. Дальнейшая тактика определяется результатами гистологических исследований. При злокачественной опухоли средостения проводится химиотерапия по социальному протоколу.
Лимфома Ходжкина — что это за болезнь?
Частота злокачественных Ходжкинских (лимфогранулематоз) и неходжкинских лимфом достигает 5-12% всех опухолей средостения. У 50% пациентов с болезнью Ходжкина обнаруживается специфическое увеличение лимфатических узлов (ЛУ) в переднем средостении и в воротах лёгкого (среднее средостение).
В 6% случаев медиастинальная опухолевая лимфаденопатия — первая манифестация болезни Ходжкина. Средостение чаще поражается у подростков с нодулярно-склеротическим подтипом лимфомы Ходжикина. Прежде всего поражаются верхние преваскулярные и паратрахеальные лимфатические узлы. ЛУ в воротах лёгкого поражаются у 20 — 27% больных, у 5% изменяются задние медиастинальные ЛУ. Медиастиноскопия или торакотомия для гистологической верификации диагноза требуются достаточно редко, т.к. в 90 — 93% случаев одновременно поражаются и периферические, прежде всего, шейные ЛУ.
У 27% больных с неходжкинскими лимфомами поражается средостение. Поражение средостения при неходжкинских лимфомах типично для Т-клеточных вариантов. Они растут очень быстро, могут сдавливать окружающие структуры, вызывая нарушение дыхания или зааой крови на периферии. Поэтому лечение надо начинать немедленно, одновременно опасаясь синдрома цитолиза. Из В-клеточных вариантов лимфом средостение поражается у пациентов в крупноклеточной лимфомой, чьи клетки имеют общие иммунологические xарактеристики с медуллярным слоем тимуса.
Диагноз лимфома Ходжкина
Если в процессе ДД внутригрудной опухоли возникает мысль о лимфоме в качестве первого диагностического вмешательства необходима костномозговая пункция. При необходимости можно провести цитологическое исследование плевральной или перикардиальной жидкости.
Увеличение лимфатических узлов при лейкозах чаще комбинируется с лимфомой (при наличии более 15% бластов в костном мозгу лимфома рассматривается как лейкоз) или инфильтрацией тимуса.
Резкое увеличение ЛУ средостения типично для острого миелобластного лейкоза, хотя хлоромы (миелобластомы и гранулоцитарные саркомы) чаще возникают в орбите, коже и эпидурально.
Лечение лимфомы Ходжкина
При лечении ходжкинской лимфомы по протоколу HD-90 вероятность выживания составляет 90 — 98%. При лечении не-В-клеточной неходжкинской лимфомы по протоколу NHL-BFM-95 вероятность безрецидивного выживания при I стадии составляет 92%, при II — 75%, при III — 77%, IV — 78%.
Классификация и стадии тимомы
Исходя из степени инвазивности, тимомы имеют 4 стадии:
- I стадия — опухоль не прорастает во всю жировую клетчатку переднего средостения;
- II стадия — элементы опухоли 2 степени прорастают в медиальную клетчатку;
- III стадия — наблюдается инвазия крупных сосудов, а также перикарда, плевры и легких;
- IV стадия — образуется имплантационное, гематогенное или лимфогенное метастазирование.
Лечение таких опухолей зависит непосредственно от стадии развития, группы и типа новообразования. Чем раньше было проведено точное диагностирование, тем больше вероятность благоприятного прогноза для пациентов.
Методы лечения опухолей средостения за границей
Лечебная тактика в зарубежных клиниках разрабатывается индивидуально после проведения высокоточной диагностики, установления клеточного состава опухоли и возможности хирургического лечения новообразования.
В Израильских медицинских центрах, помимо хирургической резекции опухолей, также успешно применяют методы радио- , химио- и радиочастотной терапии.
Все доброкачественные опухоли средостения подлежат хирургическому удалению. При некоторых типах злокачественных опухолей, к примеру, лимфогранулематозе или лимфоретикулосаркоме, пациенту назначают методы химио- и радиотерапии. При всех других видах злокачественных новообразований средостения применяют комбинированную терапию, которая состоит из предоперационного облучения, хирургического лечения, послеоперационного облучения.
На сегодняшний день для оперативного удаления опухолей средостения различного происхождения и локализации применяется инновационная методика торакальной хирургии – видеоторакоскопия. В процессе осуществления радикальной операции удалению подлежит само новообразование, а также окружающая ее оболочка и жировая клетчатка. Если опухоль дает метастазы, может потребоваться дополнительное удаление соседних структур и органов. Такой подход используют и при лечении рака легких за границей.
Операционный доступ к поврежденным тканям осуществляется через маленькие разрезы в области грудины. Наблюдать за ходом операции хирургу помогает миниатюрная эндоскопическая камера, которая вводится через дополнительный разрез. Видеоторакоскопия проходит под местной анестезией, а ее продолжительность составляет 1-2,5 часа, в зависимости от объема осуществляемых манипуляций.
Метод видеоторакоскопии относится к мининвазивным процедурам, а поэтому отличается малотравматичностью, минимальной кровопотерей, отсутствием болей в послеоперационном периоде и минимальным сроком восстановления.
На исход операции большое влияние оказывают условия, в которых находится пациент после удаления опухоли. В израильских клиниках все палаты оборудованы специальной техникой, призванной поддерживать полноценное функционирование организма пациента.
Медперсонал осуществляет регулярный контроль и незамедлительно реагирует на малейшие изменения в показаниях техники. Все это, а также внимательное и доброжелательное отношение, способствует скорейшему выздоровлению пациента и помогает предупредить многие осложнения.
Лимфома
Лимфомы составляют около 20% опухолей средостения у взрослых (50% у детей). Лимфома Ходжкина встречается немного чаще (50–70%), чем лимфома неходжкинского типа. Увеличенные лимфатические узлы гипоэхогенны и сливаются в большие массы, смещая или поглощая структуры средостения (рис. 6A).
В некоторых случаях парастернальная инфильтрация грудной стенки, компрессия верхней полой вены, плевральный выпот, включая хилоторакс, могут быть связаны с большими опухолями (рис. 6В).
Чрескожная биопсия под контролем УЗИ имеет очень хорошую диагностическую точность и многие другие преимущества, без облучения, подразумеваемого методом КТ.
Рисунок 6: A – Большая гипоэхогенная опухоль неправильной формы, охватывающая брахиоцефальный ствол и его ветви (режим цветного допплера) – прямой парастернальный доступ большой B-клеточной лимфомы средостения. B – Гипоэхогенная неоднородная опухоль неправильной формы, поражающая переднюю грудную стенку – В-клеточная лимфома.
Что такое средостение
Для начала давайте рассмотрим, что представляет собой средостение, чтобы понять, о чём пойдёт речь. На самом деле, под этим термином кроется целый комплекс внутренних органов, располагающихся между плевральными полостями человеческого организма. Спереди средостение ограничивается грудиной, а сзади — позвоночником. Ограничения сверху практически нет, а снизу оно представлено диафрагмой. Специалисты отмечают, что все органы, имеющие отношения к средостению, окружены жировой клетчаткой.
Строение и размер липомы средостения
Липомы грудной клетки в большинстве своем не достигают больших размеров, хотя медицине известны исключения из этого правила. Образуясь как множество локальных клеток — жировиков, они способны срастаться между собой. Скрепляются они соединительной тканью, от количества которой зависит твердость или мягкость опухоли. Границы образования — нечеткие и размытые. Оно имеет дольчатое строение либо структуру узла. В дольках при разрезе можно увидеть кистозные новообразования, окруженные слизью. Сам жировик окружен капсулой.
С ростом липомы переднего средостения нарушается кровоснабжение и функциональность легких, затрудняется дыхание. Возникая в периферийных зонах, липома не опасна (за счет формирования псевдокапсулы), не дает симптомов. С развитием и ростом может затрагивать диафрагму, затрудняя дыхание. Возможна деформация сосудов в легких. Липома способна закупоривать бронхи в случае, если появляется в центральной зоне и растет (вызывает кашель с кровью).