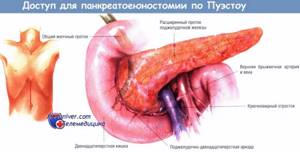
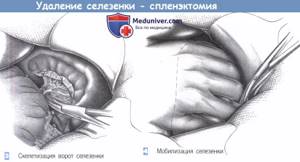
Среди всей онкологии, которая возникает в области желудочно-кишечного тракта, больше половины патологий припадает на колоректальный рак. Эту болезнь в основном фиксируют у людей, возраст которых находятся в пределах 40 – 60 лет. Изучим детальней симптомы рака прямой кишки, чтобы своевременно начинать необходимую терапию.
Первичные симптомы рака прямой кишки
К начальным симптомам рака прямой кишки относят:
- выделения из заднего прохода в виде крови и слизистых сгустков. Кровь в стуле диагностируется у 60% больных раком прямой кишки и является наиболее распространённым первичным признаком. Кровянистые выделения в начале заболевания незначительны и встречаются в виде прожилок либо сгустков. При раке, в отличие от кровотечения при геморрое, кровь предшествует выходу кала или перемешана с ним.
ВНИМАНИЕ! Кровь в стуле частый первый симптом рака прямой кишки, однако кровь бывает и при других доброкачественных заболеваниях кишечника! Наличие крови в кале, а тем более со слизью, является абсолютным показанием к посещению диагностического медицинского центра. Врач назначит анализ кала на скрытую кровь и порекомендует проведение эндоскопической ректо- или колоноскопии. С ростом опухоли выделение крови с калом усиливается, и всё чаще появляются кровяные сгустки, но обильных кровотечений, как правильно, не бывает.
Мало кто разглядывает свой стул после опорожнения кишечника и смотрит на туалетную бумагу прежде, чем её выкинуть. А ведь как просто, первые симптомы рака на промокашке!
Описание болезни
Развитие рака связано с опухолевым перерождением клеток эпителия слизистой оболочки. Новообразование внутри прямой кишки может достигать разных размеров. С учетом этой особенности онкология может закрывать просвет кишки полностью, частично.
Наиболее частыми причинами возникновения рака считаются:
- анальные трещины;
- проктиты;
- язвенный колит.
Не последнюю роль играет и наследственный фактор. О нем говорят в тех случаях, когда у родственников пациента с онкологией были такие патологии: диффузный полипоз, рак прямой кишки, рак толстой кишки.
На развитие рака в области ЖКТ влияет также питание. Риск развития онкологии растет у людей, которые потребляют мало фруктов, злаков, часто едят жирную пищу, мясо. Также спровоцировать рак могут малоподвижный образ жизни, запоры, лишний вес.
Эта онкология проявляется чаще у людей, трудящихся на вредном производстве (деревозаготавливающее, асбестовое производство). Также отмечено частое проявление патологии у пассивных гомосексуалистов.
Причины появления онкологии анальной области
К важнейшим факторам, влияющим на вероятность возникновения опухолевидного новообразования в области ануса, относятся:
- частые запоры с длительным нахождением каловых масс в ампуле кишки;
- неправильный характер питания с преобладанием в рационе фаст-фуда, животной и жирной пищи;
- табакокурение;
- нарушение гигиены анальной области (постоянное использование газеты в качестве туалетной бумаги, отказ от ежедневных гигиенических процедур);
- хронические воспалительные процессы в кишечнике (проктит, парапроктит, сигмоидит, колит, трещина);
- сосудистая патология (геморрой с частой травматизацией узлов);
- наследственно обусловленный толстокишечный полипоз;
- перенесенная ранее онкопатология (колоректальный рак, РТМ, РЯ, РМЖ);
- внешнее воздействие канцерогенных факторов;
- радиационное облучение.
Худший вариант – сочетание нескольких видов воздействия на слизистую оболочку ануса. Необходимо всеми способами бороться с запорами, чтобы снизить канцерогенную нагрузку на ампулярный отдел аноректальной области, и своевременно реагировать на появившиеся первые признаки болезни.
Причины, способствующие росту опухоли
Формированию опухоли злокачественного характера способствуют такие факторы:
- наследственность. Регулярные обследования необходимо проходить тем, у кого среди ближайших родственников были случаи заболевания раком прямой кишки. Еще одна причина, которая вызывает «наследственное» развитие опухоли, — аденоматозный семейный полипоз, генетическая болезнь, при которой из слизистой оболочки прямой и толстой кишки формируются многочисленные доброкачественные новообразования (полипы). Из-за генетической мутации они вскоре трансформируются в онкогенную опухоль. В этом случае первые симптомы рака прямой кишки у женщин возникают через 5-10 лет после начала формирования полипов;
- хронические заболевания кишечника (аденомы и полипозные образования прямой кишки, синдром раздраженного кишечника, болезнь Крона, язвенный колит);
- несбалансированный рацион. Если в меню человека преобладают трудноперевариваемые продукты, которые раздражают слизистую кишки токсическими элементами, то возрастает риск появления злокачественных клеток. Потребление большого количества мясной пищи стимулирует размножение в кишечнике бактерий, которые вырабатывают канцерогены. Малое количество растительной клетчатки в повседневном меню также повышает риск развития опухолей из эпителиальных клеток;
- гиповитаминоз. Дефицит витаминов А, С и Е делает стенки кишечника уязвимыми перед неблагоприятными факторами и веществами, которые раздражают их;
- малоактивный образ жизни, сидячая работа;
- частое употребление алкогольных напитков, продолжительное курение. Этиловый спирт раздражает слизистую кишечника и провоцирует формирование раковых клеток, а никотин отрицательно действует на сосуды.
Справка. Список причин, которые провоцируют развитие опухоли прямой кишки, не является исчерпывающим – механизм развития рака данного вида не изучен в полной мере.
Диагностика патологии
Онкологи, которые занимаются лечением рака прямой кишки, руководствуются общими принципами.
Главный принцип сводится к тому, чтобы своевременно поставить правильный диагноз и назначить соответствующее лечение. Одновременно с этим необходимо выявить причины, вызвавшие патологию.
Лечащему врачу важно знать, когда появились первые симптомы заболевания, на которые обратил внимание сам больной.
В зависимости от срока болезни патология подразделяется на 4 стадии. Чтобы определить стадию, используются различные методы диагностики.
Пальцевое исследование
Прежде чем приступить к обследованию пациента на предмет наличия рака прямой кишки, врач-проктолог составляет подробный анамнез.
Это правило в равной мере распространяется на мужчин и женщин.
Для правильного диагноза необходимо знать о близких родственниках, которые страдали заболеваниями прямой кишки.
Наследственность играет значительную роль в предрасположенности к онкологическим заболеваниям.
Причины возникновения рака зачастую определяются генетическими особенностями организма.
Наиболее простым и достаточно эффективным приемом первичной диагностики считается пальцевое исследование.
С помощью этого метода проктолог имеет возможность обнаружить в прямой кишке новообразования, которые не свойственны здоровому состоянию организма.
Видео:
Важно подчеркнуть, что в результате исследования фиксируется только наличие опухолей на внутренней поверхности прямой кишки.
Определить патогенность или доброкачественность опухоли с помощью данного исследования невозможно.
Если опухоль обнаружена, то врач назначает дополнительное исследование, чтобы определить причины ее появления. Важно получить информацию о наличии или отсутствии рака.
Инструментальные методы
Причины, которые вызывают рак прямой кишки, выявляют более эффективными, чем пальцевое исследование, способами.
Наиболее результативными считаются следующие методы:
- ректороманоскопия;
- ирригоскопия;
- УЗИ и компьютерная томография.
Исследование прямой кишки с помощью ректороманоскопа позволяет обнаружить язвы на поверхности слизистой оболочки и злокачественные опухоли.
Определяется присутствие в просвете прямой кишки крови и гноя. Врач имеет возможность взять для лабораторного исследования под микроскопом образцы слизистой оболочки с проблемных участков.
Этим методом выполняется обследование и мужчин, и женщин.
Для получения более подробной информации о состоянии прямой кишки при подозрении на рак применяется рентгеновский метод исследования с использованием контрастного вещества – ирригоскопия.
Перед проведением процедуры пациенту необходимо подготовиться. Подготовка заключается в том, чтобы полностью чистить кишечник.
Результаты ирригоскопии дают полное представление о размерах опухоли и характере ее развития.
Когда полученной таким способом информации не хватает, чтобы определить причины возникновения рака, больного обследуют с помощью УЗИ. Исчерпывающие данные получают после компьютерной томографии кишечника.
Шансы на выздоровление
Важный вопрос, которым часто задаются люди, подозревающие у себя рак прямой кишки, или точно знающие, что он у них есть, звучит как «смогу ли я выздороветь».
Согласно статическим исследованиям, выздоровление и долгая жизнь после колоректального рака – далеко не редкость, однако, все зависит от того, в какой стадии было обнаружено заболевание.
Существует такое понятие, как «пятилетняя выживаемость». Оно используется для определения категорий граждан, которые после проведенной противораковой терапии получили положительный результат, и прожили с того момента более пяти полных лет. Согласно статистике пятилетняя выживаемость наблюдается в следующем процентном соотношении у каждой стадии рака:
- на первой стадии процент будет равен 95%;
- на второй стадии процент составляет 75%;
- на третьей пять и более лет выживает половина пациентов (50%);
- на четвертой только 5%.
Выздоровление возможно после любой стадии рака
Важно понимать, что в вашем случае все может быть иначе, так как существуют факторы, повышающие и понижающие шансы на выживание и выздоровление, а именно:
- возрастная категория;
- состояние иммунитета;
- иные патологии, которыми поражен его организм.
В каждом случае результат будет индивидуален.
Опасность заболевания
В зависимости от характера опухоли (доброкачественный или рак), выделяют такие осложнении:
- при близком расположении новообразования к заднему отверстию возможно его выпадение при дефекации;
- перитонит развивается вследствие распада опухоли и проникновения кишечного содержимого в брюшную полость. Клинически данное состояние проявляется интенсивной болью, снижением давления, лихорадкой до 39 градусов и слабостью;
- продолжительные запоры обусловлены перекрытием или сужением кишечного просвета онкообразованием;
- кишечная непроходимость проявляется отсутствием отхождения газов, стула, болевым синдромом, тошнотой, рвотой и ухудшением общего состояния;
- парапроктит;
- флегмона малого таза;
- массивное кровотечение;
- кахексия;
- анемия из-за хронических кровянистых выделений из ануса.
Помимо этого, стоит обратить внимание на высокий риск метастазирования при злокачественном процессе. Раковые клетки с током крови и лимфы распространяются по всему организму, формируя отдаленные очаги отсева. Близлежащие лимфоузлы также подвергаются малигнизации, в результате чего становятся уплотненными, неподвижными, увеличенными и болезненными при прощупывании.
Может ли геморрой перейти в рак прямой кишки?
Онкологи не причисляют геморрой к предраковым болезням, но внимательно относятся к пациентам, поскольку известно частое сочетание двух патологий. Кроме того, ранняя симптоматика очень похожа. Лучше своевременно провести диагностические тесты, убедиться в отсутствии злокачественного поражения и продолжить лечение геморроя.
Геморрой на ранней стадии: как не запустить заболевание?
Обнаружение начальных признаков геморроя должно привести человека за советом к проктологу. Это заболевание хорошо лечится с помощью лекарственных средств. Применяются курсы противовоспалительной терапии, венотоников.
Для обезболивания хорошим эффектом обладают ректальные свечи.
Одновременно врач порекомендует:
- соблюдение диеты (отказ от алкоголя, острых и жирных блюд);
- применение слабых растительных слабительных средств при запорах;
- занятие специальными упражнениями, разгружающими застой кровообращения в малом тазу.
Малоинвазивные методики лечения используются при отсутствии результатов от консервативной терапии. Они позволяют избавиться от болезненных узлов без операции. В проктологических клиниках используют:
- лазерную и инфракрасную коагуляцию (воздействие лучом лазера);
- склеротерапию (введение в узел лекарственного средства, запаивающего действия);
- криотерапию (воздействие жидким азотом);
- лигирование латексными кольцами.
Пациентам не требуется длительный период восстановления. Способы эффективны в лечении неосложненного геморроя.
Методы профилактики геморроя и рака
Общие способы предупреждения геморроя и рака имеют значение для лиц с факторами риска. Они заключаются в следующем:
- выбор правильного рациона питания с обязательным добавлением фруктов, овощей, молочных продуктов, исключающего увлечение жирными, жареными и острыми блюдами, консервированной пищей;
- прекращение питья алкоголя (включая пиво), газированной воды, курения;
- контроль за весом, разгрузочные дни при ожирении;
- умеренная физическая нагрузка, ежедневная гимнастика, прогулки пешком, плавание.
В профилактике геморроя имеет значение отдых от сидячего положения на работе, упражнения для сфинктеров.
Геморрой и злокачественная опухоль — разные патологии по причинам и механизму образования. Однако симптомы в начальной стадии настолько схожи, что ошибиться боится даже опытный врач. Поэтому многое зависит от своевременности диагностики. Для этого пациенты должны внимательно прислушиваться к своему организму и не пропускать признаков болезни.
Народная медицина
Лечение фитопрепаратами опухоли прямой кишки допустимо исключительно в качестве вспомогательного.
Лучшие рецепты такие:
- По 10 г корней девясила, березового гриба и листьев алоэ смешать и залить 0,5 л вина. Поставить в темное место на неделю, иногда мешать. Пить по 50 мл после еды.
- Нарезать 30 г чистотела залить 1 л кипятка, настоять до остывания. Отвар вводится в кишечник при помощи спринцовки.
- Очистить чеснок. Перемешать в равных пропорциях с медом, принимать по 15 г до и после еды, хранить в холодильнике.
Симптомы
Рак прямой кишки, как геморрой, может начинаться бессимптомно или скудной клиникой. Насторожить больного должны следующие признаки:
- беспричинная общая слабость;
- повышение температуры тела до субфебрильных цифр;
- потеря веса;
- запор;
- тяжесть в прямой кишке;
- примесь крови в кале.
На поздних стадиях заболевания к вышеперечисленным симптомам присоединяются следующие проявления рака прямой кишки:
- ректальные кровотечения;
- гнойные выделения из заднего похода;
- спастические боли в животе;
- ощущение инородного тела в заднем проходе;
- тенезмы;
- неустойчивость стула;
- вздутие живота;
- кишечная непроходимость и другие.