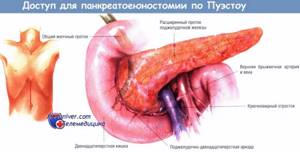
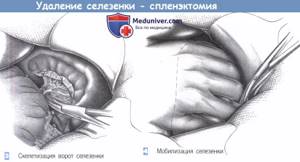
Желчный пузырь – важный орган пищеварения, который служит резервуаром желчи, необходимой для переваривания пищи. Однако нередко он создает значительные проблемы. Наличие камней, воспалительный процесс провоцируют боль, дискомфорт в подреберье, диспепсию. Нередко болевой синдром так выражен, что больные готовы раз и навсегда избавиться от пузыря, лишь бы не испытывать больше мучений.
Применение лапароскопии в диагностике
Диагностическая лапароскопия позволяет в предельно короткие сроки и с минимальной травмой объективизировать предполагаемый диагноз в трудных случаях, обусловленных полиморфностью и непостоянством клинической картины многих заболеваний. Это сокращает сроки клинического наблюдения и время, затрачиваемое на принятие решения о характере дальнейшего лечения, снижает удельный вес диагностических ошибок.
Показаниями к диагностической гинекологической лапароскопии являются:
- Диагностика острых заболеваний органов малого таза с неясной клинической картиной;
- дифференциальная диагностика острых заболеваний гениталий и острой хирургической, урологической патологии.
- Выяснение причин бесплодия.
- Болевой синдром неясной этиологии.
- Наблюдение за динамикой течения воспалительного процесса органов малого таза.
- Стадирование злокачественного процесса.
- Контроль за сохранением целостности миометрия при гистерорезектоскопических внутриматочных вмешательствах.
История
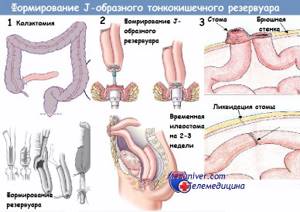
Впервые в 1991 году М. Jacobs выполнил лапароскопически-ассистированную правостороннюю гемиколэктомию с формированием экстракорпорального анастомоза через минилапаротомный разрез. В том же году Lahey произвел резекцию сигмовидной кишки, a D. Flower — левостороннюю гемиколэктомию. В последующем в литературе все чаще стали появляться сообщения о выполнении лапароскопических вмешательств как при воспалительных, так и при опухолевых заболеваниях толстой кишки. К 1994 г. в литературе имелось 17 публикаций о лапароскопических вмешательствах на толстой кишке [Beart R.W. Jr.. 1994]. В России лапароскопические операции на толстой кишке начали выполняться с 1994 г. [В. П. Сажин с соавт., 1994; В. Б. Александров, 1995; А. С. Балалыкин с соавт., 1995]. В нашей Клинике такие операции на толстой кишке выполняются с 2008 г.
Показания и противопоказания
-
Показания к лапароскопическим операциям на толстой кишке не отличаются от таковых при открытых операциях: рак, дивертикулярная болезнь, долихомегаколон, болезнь Крона и другие заболевания и их осложнения, требующие хирургического лечения.
-
Противопоказания складываются из общих противопоказаний к лапароскопии, к которым относится тяжелое общее состояние больного с дыхательной и сердечно-сосудистой недостаточностью, и местных: спаечный процесс в результате ранее перенесенных операций, большие размеры опухоли, распространенность онкологического процессса, требующая выполнения расширенных и комбинированных вмешательств.
Предоперационное обследование
Обеспечение радикальности операции при раке — основной вопрос предоперационного обследования, так как во время лапароскопической операции возможности пальпаторной ревизии ограничены. Поэтому в комплексе инструментального предоперационного обследования помимо фиброколоноскопии с гистологическим исследованием биопсийного материала обязательно выполнение компьютерной томографии (МСКТ) брюшной полости с болюсным внутривенным контрастированием.
СУТЬ ЛАПАРОСКОПИИ
Процедуру эндоскопического метода исследования относят к разряду малых хирургических операций. Во время ее проведения врач получает возможность осмотра забрюшинных органов, обследования их изнутри, проведения требуемых манипуляций. Диагностика выполняется лапароскопом с эндовидеокамерой и дополнительными инструментами, которые вводят в пространство брюшной полости через небольшие отверстия (5-7 мм) или пупок.
Камера современного эндоскопического прибора (лапароскопа) обеспечивает трансляцию на цветном мониторе происходящего внутри процесса при 6-кратом увеличении. Другие инструменты необходимы хирургу для смены положения исследуемого органа, проведения манипуляций по ходу эндовидеохирургии.
В случае общей хирургии, диагностическое исследование брюшины актуально для уточнения диагноза и назначения лечения в следующих ситуациях:
- при острых и необъяснимых хронических болях по области брюшного пространства;
- при подозрении на появление новообразований для выявления и определения характера опухоли;
- для выяснения причины асцита (жидкость в брюшной полости);
- при патологиях печени;
- при закрытых травмах живота и повреждениях туловища.
Интересные факты: как метод обследования, лапароскопия известна давно. Сообщение о результатах первого осмотра собаки через отверстия в животе появились в прессе в 1901 г. Первую диагностику человеку выполнил Ганс Якобеус, ученый стал автором термина «лапароскопия». В 1929 г. немцу Гейницу Кальку удалось оснастить лапароскоп оптической линзой с наклоном.
Виды лапароскопических операций и показания к ним
В зависимости от преследуемой цели лапароскопия бывает:
- Диагностической;
- Лечебной.
Кроме того, операция может быть плановой и экстренной.
Диагностическая лапароскопия применяется для осмотра органов и тканей в тех случаях, когда ни один неинвазивный способ диагностики не позволяет поставить точный диагноз. Она показана при закрытых повреждениях брюшной полости, подозрении на эктопическую беременность, бесплодии неясного генеза, для исключения острой хирургической и гинекологической патологии и т. д.
Преимуществом лапароскопической диагностики считается возможность более детального осмотра органов благодаря увеличительным приборам, а также ревизии даже плохо доступных удаленных частей живота и таза.
Лечебная лапароскопия планируется с конкретной целью — удалить орган, пораженный заболеванием, опухоль, спайки, восстановить репродуктивную функцию и др. Диагностическая лапароскопия при наличии технической возможности может перейти в лечебную.
Показанием к лапароскопии брюшной полости считаются самые разные заболевания внутренних органов:
- Острый и хронический холецистит, бессимптомное камненосительство в желчном пузыре;
- Полипы, холестероз желчного пузыря;
- Острое или хроническое воспаление аппендикса;
- Спаечный процесс в животе;
- Опухоли печени, поджелудочной железы, почек;
- Травмы, подозрение на внутреннее кровотечение.
Лапароскопия в гинекологии выполняется особенно часто, что связано с низкой травматизацией ткани и меньшей по сравнению с традиционной операцией вероятностью последующего разрастания соединительнотканных сращений. Многие вмешательства показаны молодым женщинам, не рожавшим или страдающим бесплодием, а дополнительная травма и спайки могут усугубить течение патологии, поэтому лапароскопия при бесплодии — не только ценная диагностическая процедура, но и эффективный и малотравматичный способ лечения.
Помимо лапароскопии, в гинекологии применяется еще и другой метод малоинвазивной диагностики и лечения — гистероскопия. По сути, лапароскопия и гистероскопия преследуют одни и те же цели — уточнить диагноз, взять биопсию, удалить измененные ткани с наименьшей травмой, но техника этих процедур отличается. При лапароскопии инструменты вводятся в брюшную полость или таз, а при гистероскопии гибкий эндоскоп помещается непосредственно в полость матки, где и происходят все необходимые манипуляции.
Показаниями к лапароскопии в гинекологии считаются:
- Бесплодие;
- Миома матки;
- Опухоли и опухолеподобные поражения (кистомы) яичников;
- Эндометриоз;
- Внематочная беременность;
- Хронические тазовые боли неустановленной этиологии;
- Пороки развития половых органов;
- Хронические воспалительные процессы в малом тазу;
- Спаечная болезнь.
Выше перечислены лишь наиболее частые поводы к лапароскопическому вмешательству, но и их довольно много. При поражении желчного пузыря малоинвазивная холецистэктомия считается «золотым стандартом» лечения, а лапароскопия при бесплодии носит и диагностическую ценность, позволяя уточнить его причину, и лечебную, когда во время одного и того же вмешательства хирург устанавливает характер патологии и сразу же приступает к его радикальному лечению.
Противопоказания к лапароскопическому доступу мало чем отличаются от таковых при открытой операции. К ним относят декомпенсированные заболевания внутренних органов, нарушения свертываемости крови, острую инфекционную патологию и поражения кожи в месте предполагаемых проколов.
Специфическими противопоказаниями, связанными с техническими особенностями метода, считают большие сроки беременности, ожирение высокой степени, распространенный опухолевый процесс или рак отдельных локализаций, выраженную спаечную болезнь, разлитой перитонит. Часть противопоказаний являются относительными, при других безопаснее сделать открытую операцию. В каждом случае вопрос целесообразности малоинвазивного доступа решается индивидуально.
Подготовка к проведению операции
До проведения плановой операции пациентка должна пройти определенное количество различных обследований. Как правило, их проходят прямо в стационаре, или же пациентка поступает на отделение уже с полной картой всех нужных анализов. Во втором случае сокращается число дней, обязательных для проведения в больнице.
Примерный перечень обследований и анализов:
- Коалуграмма;
- Биохимия крови (общий белок, мочевина, билирубин, сахар);
- Общий анализ мочи и крови;
- Группа крови;
- Анализ на ВИЧ;
- Анализ на сифилис;
- Анализ на гепатиты В и С;
- ЭКГ;
- Флюорография;
- Мазок из влагалища на флору;
- Заключение терапевта;
- УЗИ малого таза.
При имеющихся патологиях со стороны какой-либо системы организма, пациентке следует пройти консультацию у специалиста для оценки наличия противопоказаний и разработки тактики ведения до и после операции.
Обязательные действия и указания до операции:
-
Предохранение от беременности в цикле, когда производится операция, осуществляется с помощью презервативов;
- После разъяснений доктора об объемах операции и возможных осложнений, пациенткой подписывается согласие на операцию;
- Также пациентка дает свое согласие на наркоз, после беседы с анестезиологом и его разъяснений о медикаментозной подготовке;
- Очищение ЖКТ проводится перед операцией обязательно, для открытия доступа к органам и лучшего обзора;
- Накануне операции можно принимать пищу только до шести часов вечера, после десяти вечера – только вода;
- В день операции принятие напитков и пищи запрещено;
- Волосы промежности и нижней части живота перед операцией сбриваются;
- Если есть показания, то до операции (и в течение недели после) пациентке следует осуществлять эластическое бинтование ног, или надевать антиварикозные чулки, во избежание возможного образования тромбов и попадания их в кровоток.
Методы хирургического лечения
Лапароскопическое удаление кисты на почке
Перед проведением операции больному необходимо пройти стандартные медицинские процедуры обследования и комплекс анализов. При необходимости врач может дополнительно назначить проведение пункции кисты почки. Также потребуются данные обследования брюшной полости МРТ и компьютерной томографии.
Для удаления кисты почки применяются следующие виды вмешательств:
Хирургические методы, используемые при удалении желчного пузыря
В настоящее время в основном применяются две хорошо отработанные методики: традиционная полостная операция и лапароскопия. Их основное отличие заключается в способе доступа к удаляемому органу.
Традиционная методика подразумевает обеспечение доступа к операционной зоне посредством достаточно большого разреза стенки брюшной полости. При этом хирург имеет прямой визуальный контакт с удаляемым органом. К основным недостаткам такого вмешательства относятся:
- большой размер послеоперационного рубца, вызывающий эстетический дискомфорт;
- достаточно долгий срок реабилитации;
- высокий риск возникновения послеоперационных осложнений.