Рак прямой кишки — такой диагноз шокирует любого человека и это не удивительно. Однако, технологии сегодняшнего дня позволяют с уверенностью говорить, что можно вылечить это грозное заболевание.
Прогнозы при раке прямой кишки
Самый главный вопрос, который волнует каждого пациента. Какой прогноз заболевания? Переводя на общедоступный, это означает можно ли выздороветь? Если да, то как я буду жить? Сколько времени будет проводиться лечение? Когда я смогу восстановиться? Смогу ли я вернуться к своей работе? Как мне дальше себя вести? И т.д. и т.п.
Получить наилучшие результаты лечения, к которым стремятся пациент и врач можно лишь при правильной расстановке приоритетов. Максимально лучший онкологический результат при максимально высоком качестве жизни!!! И здесь очень важным является правильный выбор метода лечения.
Симптомы рака прямой кишки
Симптомы рака прямой кишки разделяют на неспецифические и характерные. К неспецифическим относят: ощущение слабости, замедленный пульс, резкое изменение вкусовых предпочтений. Наблюдают признаки изменения обоняния и температуру, которая держится на уровне 37°.
Рассматривая характерные признаки рака кишки, врачи отмечают:
- Кровь в кале — в виде черных сгустков при расположении ороговевающего рака в верхних прямокишечных участках, ярко-алыми пятнами — при локализации в нижних регионах. В последнем случае наблюдаются кровотечения.
- Боли в копчике — железистое образование проросло сквозь оболочку с нервными окончаниями, захватило тазовые нервные стволы, началось воспаление окружающих тканевых массивов.
- Появление частых позывов к дефекации с болезненными ощущениями.
- Запоры с ощущением тяжести, вздутия, ноющих болей. Их продолжительность составляет от двух до восьми дней. Учитывают прогрессирующие нарушения работы кишечника у пожилых людей.
- Такой рак прямой кишки приводит к недержанию газов и каловых масс. Это происходит если локализация плоскоклеточного неороговевающего онкообразования произошла в области сфинктера.
В случае запущенной болезни к этим проявлениям добавляются постоянные боли внизу живота, образуется свищевой ход между кишечной оболочкой и влагалищем (у больных женского пола), а во время мочеиспускания появляется кал.
Подготовка к операции
В перечень необходимых исследований входят:
- Детальный врачебный осмотр и опрос – позволяют изучить клиническую картину болезни.
- Ректороманоскопия – эндоскопическое обследование, в ходе которого изучают состояние тканей органа, обнаруживают опухоль, определяют ее размеры и локализацию.
- УЗИ органов малого таза, брюшной полости и забрюшинного пространства – показывает, как взаимодействует новообразование с соседними органами.
- Клинические и биохимические анализы крови, изучаются показатели свертывающей системы крови.
- Компьютерная или магнитно-резонансная томография – применяется для уточнения диагноза, обнаружения метастазов.
Если нужно изучить состояние регионарных лимфатических узлов, может потребоваться диагностическая лапароскопия. Этот метод отличается наивысшей информативностью.
Когда операция уже назначена, накануне ограничивается питание «тяжелыми» продуктами и полное голодание с вечера. Перед самим вмешательством ставится очистительная клизма. Это необходимо для того, чтобы «разгрузить» кишечник, освободить его от каловых масс, чтобы хирурги могли свободно провести все манипуляции.
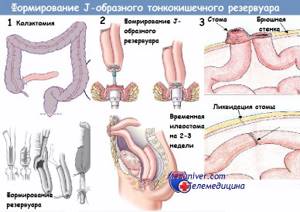
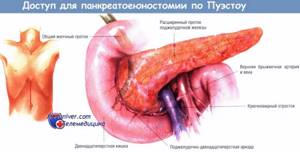
Первые два этапа малоинвазивной операции по удалению рака прямой кишки
Причины рака прямой кишки
Неблагоприятных факторов, которые повышают риск развития рака прямой кишки, довольно много. Вот наиболее вероятные причины:
- Неправильный рацион, в частности, потребление большого количества жирного мяса (свинина или говядина). Связано это с тем, что данный продукт, попадая в кишечник, приводит к активизации бактерий и увеличению их численности;
- Недостаток витаминов. В частности, такие важные витамины как А, С, Е способствуют нейтрализации канцерогенных веществ, попадающих в организм из внешних источников. При недостаточном количестве этих элементов активность канцерогенов повышается, что и приводит к развитию опухолей;
- Лишний вес, возникающий по причине нарушения обменных процессов;
- Сидячий образ жизни. Доказано, что недостаточная физическая активность приводит к застою крови в органах малого таза и формированию геморроидальных узлов в области анального отверстия. Эти факторы приводят к воспалению стенок и повышают вероятность развития рака кишечника;
- Вредные привычки. В частности, курение оказывает негативное действие на кровеносные сосуды, а злоупотребление алкоголем приводит к развитию воспалительных процессов в эпителии кишечника;
- Токсическое воздействие вредных химических веществ. Известно, что люди, занятые на вредном производстве, значительно чаще страдают онкологическими заболеваниями, в том числе и раком прямой кишки;
- Наследственный фактор. Риск развития раковой опухоли выше у тех людей, чьи ближайшие родственники страдали данным заболеванием (причем, существует прямая зависимости между степенью родства и риском развития рака);
- Наличие предраковых состояний, таких как полипоз (множественный или единичный). Чем больше размеры полипа, тем выше шанс его перерождения в злокачественную опухоль.
К основным причинам развития рака прямой кишки относят:
-
Иммунный дисбаланс в организме, при котором клетки иммунного надзора, ответственные за ликвидацию тканей с признаками клеточного атипизма, неспособны обеспечить противоопухолевую защиту. На этом фоне неполноценные клетки эпителия прямой кишки, постоянно образующиеся в процессе обновления слизистой, остаются незамеченными. Как результат – их дальнейшее размножение в виде опухоли. Этот механизм колоректального рака обычно сочетается с другими причинными факторами;
-
Предраковые состояния со стороны слизистой оболочки прямой кишки и анального канала. К ним можно отнести любые хронические заболевания аноректальной зоны: геморрой, парапроктит, прямокишечные свищи, хроническую анальную трещину, хронический проктит и проктосигмоидит, болезнь Крона и НЯК (неспецифический язвенный колит). Запуск опухолевого роста в таком случае обуславливается нарушением процесса нормального деления клеток, вызванным их длительным повреждением;
-
Единичные большие полипы или полипоз ободочной и прямой кишки. Наличие доброкачественных разрастаний слизистой в виде опухолевидных утолщений сопровождается их постоянным ростом. При этом возникает крайне высокий риск малигнизации полипов с их трансформацией в раковую опухоль;
-
Канцерогены. К их числу можно отнести химические вещества (нитраты, пестициды, промышленные яды и выбросы), ионизирующую радиацию, продукты питания (преобладание в рационе мясных блюд, фаст-фуда, холестерина и животных жиров), онкогенные вирусы. Канцерогенез построен таким образом, что любой из канцерогенов вызывает непосредственное повреждение генетического материала клеток слизистой оболочки прямой кишки, или влияет опосредовано через образование токсических продуктов перекисного окисления липидов. Клетки с поврежденной ДНК в локусе гена р53, запускающего апоптоз (автоматическую гибель опухолевой клетки), оказываются бессмертными и размножаются в виде опухоли;
-
Генетическая предрасположенность. Отягощенный наследственный анамнез по колоректальному раку является одним из главных факторов риска по развитию этого заболевания у родственников первой линии.
Лечение рака кишечника в Москве
Колоректальный рак — одно из самых распространенных онкологических заболеваний в России. Если объединить рак толстой и прямой кишки, то, по данным Московского научно-исследовательского онкологического института имени Герцена, в 2018 году они заняли по распространенности на территории нашей страны второе место после рака кожи с меланомой.
Есть позитивная динамика: колоректальный рак является одним из наиболее успешно излечимых онкологических заболеваний. Если опухоль обнаружена на ранней стадии, её можно удалить хирургически.
На поздних стадиях, когда ремиссии достичь невозможно, пациенту все еще можно помочь: существуют методы лечения рака кишечника, которые помогают купировать симптомы и справиться с осложнениями, повысить выживаемость, помочь больному жить полноценной, достаточно активной жизнью.
В клинике Медицина 24/7 применяются наиболее современные методы лечения колоректального рака, в том числе инновационные, недоступные во многих других российских клиниках. Мы беремся за лечение пациентов со злокачественными опухолями на любой стадии.
Ниже мы поговорим об основных методах и о том, как проводится лечение рака кишечника на разных стадиях.
Хирургические методы лечения рака кишечника
На самых ранних стадиях рака кишечника (0 и I) злокачественную опухоль можно удалить во время эндоскопического исследования толстой кишки — колоноскопии.
Если врач-эндоскопист обнаруживает полип на ножке, в котором могут присутствовать раковые клетки, он удаляет его с помощью проволочной петли. Такая операция называется полипэктомией.
Небольшое новообразование, которое находится в пределах слизистой оболочки и не прорастает глубже, можно иссечь, немного захватив окружающие здоровые ткани.
Если опухоль проросла глубже, проводят хирургическое вмешательство, во время которого удаляют часть кишки: сегментарную резекцию, частичную колэктомию или гемиколэктомию. Необходимо удалить саму злокачественную опухоль, а также неизмененные участки выше и ниже. Чаще всего приходится резецировать от одной четвертой до одной трети кишки. Операцию можно выполнить двумя способами:
- Через разрез.
- Лапароскопически — без разреза, через несколько проколов в брюшной стенке. Такие вмешательства сопровождаются более низкими рисками, и пациенты легче их переносят.
Эксперты из Американского Онкологического Общества рекомендуют удалять во время операции по поводу рака кишечника не менее 12 близлежащих лимфатических узлов.
Паллиативные операции
На более поздних стадиях хирургическое лечение онкологии кишечника направлено на борьбу с симптомами и улучшение состояния.
Если просвет кишки заблокирован злокачественной опухолью, можно провести стентирование. Это эндоскопическое вмешательство. В заблокированный участок устанавливают стент — трубку, стенка которой представляет собой сетку из металла или пластика.
В случаях, когда установить стент не получается, выполняют колостомию или илеостомию. Подвздошную или ободочную кишку пересекают, и её верхний конец выводят в отверстие на кожу для отхождения каловых масс.
Иногда приходится накладывать временную колостому после радикальной операции по поводу рака толстой кишки. После заживления проводят вторую операцию, во время которой отверстие закрывают и соединяют концы кишки.
Лечение рака кишечника с помощью химиотерапии
Химиопрепараты при раке кишечника используют в трех случаях:
- В качестве основного метода лечения — на поздних стадиях, когда злокачественная опухоль неоперабельна.
- Неоадъювантная химиотерапия применяется перед операцией. Она помогает уменьшить размеры злокачественной опухоли, в результате чего ее становится проще удалить хирургическим путем. Этот вид лечения чаще используется при раке прямой кишки.
- Адъювантная химиотерапия проводится после операции. Её цель — уничтожить опухолевые клетки, которые остались в теле пациента, с целью профилактики рецидива.
Чаще всего лечение рака кишечника проводят такими химиопрепаратами, как капецитабин (Кселода), 5-фторурацил, оксалиплатин (Элоксатин), иринотекан (Камптозар), трифлуридин/типирацил. В большинстве случаев комбинируют два химиопрепарата с разными механизмами действия. Иногда назначают один химиопрепарат в сочетании с таргетным препаратом.
Врачи в клинике Медицина 24/7 проводят лечение противоопухолевыми препаратами последних поколений, в соответствии с последними версиями международных протоколов.
Брюшно-промежностная экстирпация прямой кишки
Анестезия — спинномозговая или эндотрахеальный эфирный наркоз. Положение больного на операционном столе должно быть горизонтальным с наклоном головного конца стола книзу (положение Тренделенбурга). Производится нижне-срединный разрез от пупка до лобка и ревизия органов брюшной полости. Отдаленные метастазы в печень, забрюшинные лимфатические узлы по ходу аорты выше места отхождения нижней брыжеечной артерии, прорастание опухоли в мочевой пузырь и крестец являются противопоказанием к выполнению радикальной операции. Наличие метастатических лимфатических узлов, по ходу верхней геморроидальной и нижней брыжеечной артерии, прорастание тела матки, придатков и ограниченного участка мочевого пузыря не являются противопоказаниями к выполнению операции при лечении рака прямой кишки. Последняя в этом случае носит комбинированный характер, то есть кишка удаляется единым блоком вместе с маткой, придатками или ограниченным участком стенки мочевого пузыря.
После тщательной ревизии петли тонкого кишечника отодвигаются кверху большими марлевыми салфетками или полотенцами. Сигмовидная кишка выводится в рану, и рассекаются париетальные листки брюшины у корня брыжейки сигмовидной кишки. Последняя тупо выделяется до уровня перехода нижней брыжеечной артерии в верхнюю геморроидальную. Прямая кишка также тупо отделяется от передней поверхности крестца до уровня мышц тазового дна. Таким же образом мобилизуется кишка и с боков с той лишь разницей, что боковые тазово-прямокишечные связки должны быть пересечены между зажимами и лигированы, так как в толще их проходят средние геморроидальные артерии. Отделяя кишку с боков и спереди, необходимо иметь в поле зрения мочеточники, чтобы избежать их повреждения. После отделения кишки перевязывается средняя геморроидальная и средняя крестцовая артерии.
После осуществления полной мобилизации кишки в тазовую полость с целью гемостаза вводятся марлевые салфетки. Кишка пересекается между двумя зажимами не менее чем на 15 см выше верхнего края опухоли. Дистальный ее конец перевязывается лигатурой с погружением культи в кисетный шов. В последующем этот отрезок кишки погружается в полость малого таза. Брюшина над ним ушивается наглухо непрерывным кетгутовым швом. Проксимальный отрезок кишки выводится в левую подвздошную область через косой разрез, произведенный на уровне верхней гребешковой кости, отступя от нее на 4—5 см медиальнее. При этом париетальный листок брюшины передней брюшной стенки соединяется узловатыми швами с кожей с тем, чтобы изолировать жировую клетчатку и достигнуть однородности соприкасающихся тканей. Кишка фиксируется в этом разрезе 4—6 швами и перевязывается лигатурой. После введения антибиотиков брюшная полость зашивается послойно наглухо.
Больной переводится в гинекологическое положение. После соответствующего туалета и обработки операционного поля накладывается кисетный шов на анальное отверстие. Отступя от ануса на 3 см, рассекается кожа, между зажимами пересекаются мышцы-подниматели заднего прохода, и кишка свободно удаляется из раны. При выделении кишки спереди необходимо очень осторожно отойти от предстательной железы и уретры. При наличии интимного спаяния кишки с задней стенкой влагалища необходимо резецировать ее с последующим наложением узловатого шва. Промежностная рана зашивается до тампонов, после чего накладывается асептическая Т-образная повязка.
Брюшно-промежностная экстирпация при лечении рака прямой кишки может заканчиваться двояко: или с наложением подвздошного противоестественного заднего прохода, или с низведением кишки на промежность. Во втором случае кишка не пересекается, а погружается в полость малого таза, брюшина подшивается к ней с тем, чтобы полностью была перитонизирована тазовая полость. Кишка низводится на промежность, пересекается на 1,5—2 см ниже уровня кожи промежности и фиксируется к ней шелковыми швами.
Послеоперационный период
Восстановление после операции зависит от объема вмешательства, общего состояния пациента, соблюдения им рекомендаций врача. Помимо общепринятых мер по быстрейшему выздоровлению, включающих правильную гигиену послеоперационной раны, раннюю активизацию, первостепенное значение приобретает питание пациента, ведь с пищей сразу же «встретится» оперированный кишечник.
Характер питания отличается в ранние сроки после вмешательства и в дальнейшем, постепенно расширяется рацион от более щадящих продуктов к привычным для пациента. Конечно, раз и навсегда придется отказаться от маринадов, копчений, острых и обильно приправленных блюд, газированных напитков. Лучше исключить кофе, алкоголь, клетчатку.
В ранний послеоперационный период питание осуществляют до восьми раз в сутки, небольшими объемами, еда должна быть теплой (не горячей и не холодной), жидкой в первые двое суток, с третьих суток в рацион включают специальные смеси, содержащие белок, витамины, минералы. К концу первой недели пациент переходит на диету №1, то есть протертую пищу.
При тотальной или субтотальной резекции тонкой кишки больной лишается значительной части пищеварительной системы, которая осуществляет переваривание пищи, поэтому реабилитационный период может затянуться на 2-3 месяца. Первую неделю пациенту назначается парентеральное питание, затем две недели питание осуществляется с помощью специальных смесей, объем которых доводится до 2 литров.
Спустя примерно месяц диета включает мясной бульон, кисели и компоты, каши, суфле из нежирного мяса или рыбы. При хорошей переносимости питания в меню постепенно добавляются паровые блюда – мясные и рыбные котлеты, тефтели. Из овощей допускается употребление картофельных блюд, моркови, кабачков, от бобовых, капусты, свежих овощей стоит отказаться.
Постепенно расширяется меню и список разрешенных к употреблению продуктов, от протертой пищи переходят к мелко нарезанной. Реабилитация после операции на кишечнике продолжается 1-2 года, этот срок индивидуален. Понятно, что от многих лакомств и блюд придется отказаться совсем, и рацион уже не будет таким, как у большинства здоровых людей, но соблюдая все рекомендации врача пациент сможет добиться хорошего самочувствия и соответствия диеты потребностям организма.
При опухолях лечением занимаются онкологи, а стоимость операции покрывается полисом ОМС. В экстренных случаях (при гангрене кишки, острой кишечной непроходимости) речь идет не об оплате, а о спасении жизни, поэтому такие операции также бесплатны.
С другой стороны, есть больные, которые хотят оплатить медицинскую помощь, доверить свое здоровье конкретному врачу в конкретной клинике. Оплатив лечение, пациент может рассчитывать на более качественные расходные материалы и используемое оборудование, которых может попросту не оказаться в обычной государственной больнице.
Стоимость резекции кишечника в среднем начинается от 25 тысяч рублей, достигая 45-50 тысяч и более в зависимости от сложности процедуры и используемых материалов. Лапароскопические операции стоят около 80 тысяч рублей, закрытие колостомы – 25-30 тысяч. В Москве пройти платную резекцию можно и за 100-200 тысяч рублей. Выбор за пациентом, от платежеспособности которого будет зависеть и конечная цена.
Отзывы пациентов, перенесших резекцию кишечника, очень разные. При удалении небольшого участка кишки самочувствие быстро приходит в норму, проблем с питанием обычно не возникает. Другие больные, которые были вынуждены долгие месяцы жить с колостомой и существенными ограничении в питании, отмечают существенный психологический дискомфорт в период реабилитации. В целом, при соблюдении всех рекомендаций врача после качественно проведенной операции результат лечения не вызывает негативных отзывов, ведь оно избавило от серьезной, подчас угрожающей жизни патологии.
Симптомы рака прямой кишки
- размеры опухоли
- длительность течения заболевания
- место расположения опухоли
- характер роста злокачественного новообразования
| Симптом | Описание |
| Выделения крови из заднего прохода. |
Причина развития симптома – травмирование слизистой оболочки в месте расположения опухоли при прохождении каловых масс. |
| Выделения из прямой кишки гноя и слизи. |
|
| Нарушения работы кишечника |
Эти симптомы обусловлены нарушением работы слизистой оболочки прямой кишки и ее мышечной стенки. Поначалу они возникают периодически, затем постепенно становятся постоянными. Нарушения работы кишечника при раке прямой кишки занимают по частоте возникновения второе место после кровотечений. |
| Кишечная непроходимость |
|
| Боли в прямой кишке |
|
| Нарушение общего состояния |
В начале заболевания эти симптомы практически незаметны. Постепенно они нарастают и достигают апогея, когда опухоль имеет большие размеры и сопровождается множественными метастазами. |